Alergia na słońce” bądź „uczulenie na słońce” to potoczne nazwy przypadłości, które lekarze określają jako fotodermatozy. Tak naprawdę jest to cała gama różnych chorób, mających jednak wspólną przyczynę: nadwrażliwość na światło słoneczne. Według specjalistów ok. 10% z nas jest uczulonych na słońce. Jedni uważają, że ma to związek z rosnącą liczbą alergików, inni, że z dziurą ozonową.
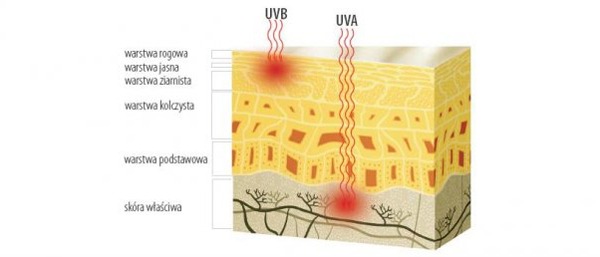
Pierwszy, najszybciej zauważalny efekt działania promieniowania UV to pojawienie się rumienia i oparzenia słonecznego, czyli zaczerwienienia, pieczenia i podrażnienia skóry. Za efekt reakcji rumieniotwórczej, polegającej na rozszerzeniu się naczyń krwionośnych, odpowiedzialne jest przede wszystkim promieniowanie UVB. Promienie UVB mające krótszą długość fal niż UVA, docierają głównie jedynie do warstwy naskórka. W porównaniu z promieniowaniem UVA, posiadają one jednak o wiele większą energię, w związku z czym powodują efekt poparzenia i zaczerwienienia skóry. Maksymalny efekt zbyt intensywnego napromieniowania UVB pojawia się po 24-48 godzinach od naświetlenia.
Z chorobami przebiegającymi z nadwrażliwością na światło mamy do czynienia w przypadku nieprawidłowej reakcji ludzkiej skóry na promieniowanie ultrafioletowa bądź widzialne światło. W normalnej sytuacji skóra człowieka potrafi na różne sposoby reagować obronnie na promieniowanie nadfioletowe. Wrażliwość skóry na działanie promieni ultrafioletowych uwarunkowana jest szeregiem czynników, jednak przede wszystkim zależy od ilości w skórze barwnika – melaniny, wytwarzanej przez wyspecjalizowane komórki zwane melanocytami, znajdujące się w naskórku. Ciemne, ochronne zabarwienie skóry wynika z redystrybucji i zwiększenia syntezy melaniny (melanogeneza) pod wpływem promieniowania UV. Proces ten jest uwarunkowany genetycznie, a jego przejawem są różne karnacje skóry zwane fenotypami.
Pierwszy, najszybciej zauważalny efekt działania promieniowania UV to pojawienie się rumienia i oparzenia słonecznego, czyli zaczerwienienia, pieczenia i podrażnienia skóry. Za efekt reakcji rumieniotwórczej, polegającej na rozszerzeniu się naczyń krwionośnych, odpowiedzialne jest przede wszystkim promieniowanie UVB. Promienie UVB mające krótszą długość fal niż UVA, docierają głównie jedynie do warstwy naskórka. W porównaniu z promieniowaniem UVA, posiadają one jednak o wiele większą energię, w związku z czym powodują efekt poparzenia i zaczerwienienia skóry. Maksymalny efekt zbyt intensywnego napromieniowania UVB pojawia się po 24-48 godzinach od naświetlenia.
Z chorobami przebiegającymi z nadwrażliwością na światło mamy do czynienia w przypadku nieprawidłowej reakcji ludzkiej skóry na promieniowanie ultrafioletowa bądź widzialne światło. W normalnej sytuacji skóra człowieka potrafi na różne sposoby reagować obronnie na promieniowanie nadfioletowe. Wrażliwość skóry na działanie promieni ultrafioletowych uwarunkowana jest szeregiem czynników, jednak przede wszystkim zależy od ilości w skórze barwnika – melaniny, wytwarzanej przez wyspecjalizowane komórki zwane melanocytami, znajdujące się w naskórku. Ciemne, ochronne zabarwienie skóry wynika z redystrybucji i zwiększenia syntezy melaniny (melanogeneza) pod wpływem promieniowania UV. Proces ten jest uwarunkowany genetycznie, a jego przejawem są różne karnacje skóry zwane fenotypami.
Fotodermatozy można podzielić na pięć głównych grup:
1) fotodermatozy samoistne (idiopatyczne)
2) fotodermatozy egzogenne
3) fotodermatozy endogenne
4) fotodermatozy uwarunkowane genetycznie
5) schorzenia mogące ulec zaostrzeniu pod wpływem promieni słonecznych.
2) fotodermatozy egzogenne
3) fotodermatozy endogenne
4) fotodermatozy uwarunkowane genetycznie
5) schorzenia mogące ulec zaostrzeniu pod wpływem promieni słonecznych.
Promieniowanie UVA stanowi ponad 90% spektrum UV w widmie słonecznym. Na jego działanie jesteśmy narażeni przez cały rok. Przenika ono przez szyby okienne, chmury, cienką odzież, a także penetruje przez filtry chroniące przed UVB. Dociera aż do skóry właściwej, podczas gdy promieniowanie UVB w ponad 90% jest pochłaniane przez warstwę rogową skóry i głównie tam oddziałuje na komórki skóry.
Do powstawania zmian posłonecznych wystarczają nawet krótkotrwałe, ale częste ekspozycje na promieniowanie ultra-fioletowe. Już niewielkie codzienne dawki UVA powodują pogrubienie warstwy rogowej i całego naskórka oraz degenerację włókien kolagenu i elastyny (por. też: https://urodaizdrowie.pl/jak-chronic-skore-przed-sloncem, https://urodaizdrowie.pl/opalanie-tylko-na-wlasne-ryzyko).
Schorzenia mogące ulec zaostrzeniu pod wpływem promieni słonecznych
Stanowią oddzielną, dużą grupę schorzeń, wśród których najczęściej wymienia toczeń rumieniowaty, zapalenie skórno-mięśniowe, pęcherzycę, pemfigoid czy chorobę Dariera.
Toczeń rumieniowaty = liszaj rumieniowaty (Lupus erythematosus; Lupus erythematodes) jest przewlekłą chorobą o podłożu autoimmunologicznym, przebiegającą z zajęciem wielu tkanek i narządów, takich jak skóra, stawy, nerki, układ oddechowy, układ sercowo-naczyniowy, ośrodkowy i obwodowy układ nerwowy. Na początku rozwoju choroby pojawia się charakterystyczny rumień twarzy w kształcie motyla – stąd nazwa choroby (więcej: https://urodaizdrowie.pl/liszaj-rumieniowaty). Choroba może rozpocząć się w każdym wieku, ze szczytem zachorowania między 20-tym a 40-tym rokiem życia. Kobiety chorują 9-krotnie częściej niż mężczyźni. Na wystąpienie choroby wpływ mają zarówno czynniki genetyczne, jak również hormonalne i środowiskowe. Do tych ostatnich zaliczana jest przede wszystkim ekspozycja na promieniowanie ultrafioletowe, UVA oraz UVB.
 Łuszczyca (łac. psoriasis) jest jedną z najczęstszych chorób zapalnych skóry z towarzyszącą nadmierną proliferacją naskórka oraz o charakterystycznej morfologii zmian. Należy do najczęściej występujących schorzeń dermatologicznych – dotyka 2-4% populacji. Choroba charakteryzuje się występowaniem grudek skórno-naskórkowych pokrytych parakeratotycznymi łuskami. Grudki te mogą zlewać się i tworzyć duże obszary chorobowe. Występowanie blaszek łuszczycowych spowodowane jest nadmierną proliferacją naskórka, a więc nadmierną liczbą podziałów komórkowych zachodzących w warstwie podstawnej naskórka, a także przyśpieszonym i nieprawidłowym procesem dojrzewania tych komórek, tzw. keratynocytów. Pierwotny wykwit łuszczycowy jest rumieniowy i złuszczający się. Najpierw pojawiają się małe, czerwone i ostro odgraniczone plamki zapalne, które pokrywają się następnie srebrzystymi łuskami. Wykwity te mogą pojawić się w każdej okolicy ciała – w miejscach lepiej unaczynionych wykwity są zazwyczaj bardziej fioletowe i otoczone białym obszarem obkurczenia naczyń, znanym jako pierścień Woronoffa. Choroba może ujawnić się nagle, ulec utrwaleniu i przejść w postać utrwaloną choroby. Objawom regresji może towarzyszyć wysiew wykwitów w nowych, wcześniej niezajętych okolicach ciała. Powstające wykwity chorobowe mogą być intensywnie lub łagodnie swędzące, ale także mogą nie powodować żadnych dolegliwości. Jednym z najczęstszych miejsc występowania łuszczycy, jak wyżej wymieniono, jest owłosiona skóra głowy i w typowych przypadkach choroby zajęta jest linia włosów, głównie w okolicy czołowej, a także okolice skroniowe. Ponieważ choroba ta ma tendencje do lokalizowania się w miejscach ciepłych i wilgotnych, tj. szpara międzypośladkowa, pachy, pępek, pachwiny czy okolica pod piersiami, może dojść do występowania wyprzeń. Często można spotkać się z łuszczycą dłoni i stóp, gdzie wykwity chorobowe są zwykle symetrycznymi, czerwonymi i ostro odgraniczonymi blaszkami o mocno przylegających żółtych łuskach, którym towarzyszą bolesne szczeliny. Popularnym zjawiskiem w łuszczycy jest obecność wykwitów skórnych także na paznokciach i dotyczy to ok. 30-50% pacjentów, a czasem nawet i więcej w przypadku występowania łuszczycowego zapalenia stawów. Zmiany głównie zajmują wiele paznokci, są symetryczne i mogą dotyczyć wszystkich trzech części paznokcia. W przeszłości istniało wiele podziałów łuszczycy, dziś jednak można wyodrębnić podział na dwa główne typy: łuszczycę zwyczajną i łuszczycę krostkową, do nich zaliczamy kolejne podtypy. Łuszczyca zwyczajna dzieli się na szereg postaci morfologicznych, które uwarunkowane są kształtem lub stopniem nacieczenia i nawarstwienia się łusek. Wprawdzie u części pacjentów objawy łuszczycy w mniejszym lub większym stopniu ustępują w lecie pod wpływem słońca, jednak niekoniecznie są to zmiany długotrwałe. Szczególnie, jeśli przesadzimy z opalaniem, wysuszymy sobie skórę i pogorszymy tym samym jej kondycję. (por. też: https://urodaizdrowie.pl/pojawia-sie-nagle-i-pozostaje-do-konca-zycia-co-trzeba-o-niej-wiedziec, https://urodaizdrowie.pl/skad-sie-bierze-lupiez-i-jak-sie-go-pozbyc).
Łuszczyca (łac. psoriasis) jest jedną z najczęstszych chorób zapalnych skóry z towarzyszącą nadmierną proliferacją naskórka oraz o charakterystycznej morfologii zmian. Należy do najczęściej występujących schorzeń dermatologicznych – dotyka 2-4% populacji. Choroba charakteryzuje się występowaniem grudek skórno-naskórkowych pokrytych parakeratotycznymi łuskami. Grudki te mogą zlewać się i tworzyć duże obszary chorobowe. Występowanie blaszek łuszczycowych spowodowane jest nadmierną proliferacją naskórka, a więc nadmierną liczbą podziałów komórkowych zachodzących w warstwie podstawnej naskórka, a także przyśpieszonym i nieprawidłowym procesem dojrzewania tych komórek, tzw. keratynocytów. Pierwotny wykwit łuszczycowy jest rumieniowy i złuszczający się. Najpierw pojawiają się małe, czerwone i ostro odgraniczone plamki zapalne, które pokrywają się następnie srebrzystymi łuskami. Wykwity te mogą pojawić się w każdej okolicy ciała – w miejscach lepiej unaczynionych wykwity są zazwyczaj bardziej fioletowe i otoczone białym obszarem obkurczenia naczyń, znanym jako pierścień Woronoffa. Choroba może ujawnić się nagle, ulec utrwaleniu i przejść w postać utrwaloną choroby. Objawom regresji może towarzyszyć wysiew wykwitów w nowych, wcześniej niezajętych okolicach ciała. Powstające wykwity chorobowe mogą być intensywnie lub łagodnie swędzące, ale także mogą nie powodować żadnych dolegliwości. Jednym z najczęstszych miejsc występowania łuszczycy, jak wyżej wymieniono, jest owłosiona skóra głowy i w typowych przypadkach choroby zajęta jest linia włosów, głównie w okolicy czołowej, a także okolice skroniowe. Ponieważ choroba ta ma tendencje do lokalizowania się w miejscach ciepłych i wilgotnych, tj. szpara międzypośladkowa, pachy, pępek, pachwiny czy okolica pod piersiami, może dojść do występowania wyprzeń. Często można spotkać się z łuszczycą dłoni i stóp, gdzie wykwity chorobowe są zwykle symetrycznymi, czerwonymi i ostro odgraniczonymi blaszkami o mocno przylegających żółtych łuskach, którym towarzyszą bolesne szczeliny. Popularnym zjawiskiem w łuszczycy jest obecność wykwitów skórnych także na paznokciach i dotyczy to ok. 30-50% pacjentów, a czasem nawet i więcej w przypadku występowania łuszczycowego zapalenia stawów. Zmiany głównie zajmują wiele paznokci, są symetryczne i mogą dotyczyć wszystkich trzech części paznokcia. W przeszłości istniało wiele podziałów łuszczycy, dziś jednak można wyodrębnić podział na dwa główne typy: łuszczycę zwyczajną i łuszczycę krostkową, do nich zaliczamy kolejne podtypy. Łuszczyca zwyczajna dzieli się na szereg postaci morfologicznych, które uwarunkowane są kształtem lub stopniem nacieczenia i nawarstwienia się łusek. Wprawdzie u części pacjentów objawy łuszczycy w mniejszym lub większym stopniu ustępują w lecie pod wpływem słońca, jednak niekoniecznie są to zmiany długotrwałe. Szczególnie, jeśli przesadzimy z opalaniem, wysuszymy sobie skórę i pogorszymy tym samym jej kondycję. (por. też: https://urodaizdrowie.pl/pojawia-sie-nagle-i-pozostaje-do-konca-zycia-co-trzeba-o-niej-wiedziec, https://urodaizdrowie.pl/skad-sie-bierze-lupiez-i-jak-sie-go-pozbyc).Atopowe zapalenie skóry (AZS) (ang. atopic dermatitis, łac. dermatitis atopica), zwane też egzemą, wypryskiem atopowym, a niegdyś świerzbiączką (łac. prurigo) jest chorobą zaliczaną do chorób atopowych, psychosomatycznych (tzw. neurodermatoz). Jest  jedną z najczęściej występujących dysfunkcji skóry o podłożu alergicznym. W wysoko rozwiniętych krajach Europy Zachodniej oraz w Ameryce Północnej na AZS choruje 10–20% dzieci w wieku szkolnym i przedszkolnym. Zwykle pojawia się we wczesnym dzieciństwie i na każdym etapie rozwoju młodego człowieka oraz u dorosłej już osoby ma nieco inny przebieg oraz powiązanie z odmiennymi czynnikami alergicznymi. W 60% przypadków pierwsze objawy choroby występują przed ukończeniem 1 roku życia, w 90% przypadków przed ukończeniem 5 roku życia. Atopowe zapalenie skóry jest przewlekłą i nawrotową, zapalną dolegliwością skóry, związaną z zaburzeniami odporności organizmu. Proces patologiczny toczy się w naskórku i skórze właściwej. Charakterystyczna jest lokalizacja i wygląd zmian na skórze, silny świąd oraz nierzadkie współistnienie chorób atopowych. Zmiany skórne występują najczęściej pod postacią wyprysku ze znaczną tendencją do lichenizacji. Zwykle umiejscowione są w zgięciach łokciowych i kolanowych oraz na skórze twarzy i szyi. W cięższej postaci rozlane ogniska występują także na tułowiu i pośladkach. Zapaleniu skóry często towarzyszą również inne schorzenia atopowe: astma oskrzelowa, sezonowy lub przewlekły katar sienny oraz alergiczne zapalenie spojówek. Nasileniu zmian skórnych sprzyja pocenie się i zbyt wysoka temperatura otoczenia. Chociaż część dermatologów uważa iż słońce może być lekarstwem przy AZS inne doniesienia wskazują, że często dochodzi do zaostrzenia choroby na skutek działania promieni słonecznych. Ekspozycja na słońce powinna być więc umiarkowana i wymaga konsultacji z dermatologiem (por. też: https://urodaizdrowie.pl/jak-pielegnowac-skore-dziecka-z-azs).
jedną z najczęściej występujących dysfunkcji skóry o podłożu alergicznym. W wysoko rozwiniętych krajach Europy Zachodniej oraz w Ameryce Północnej na AZS choruje 10–20% dzieci w wieku szkolnym i przedszkolnym. Zwykle pojawia się we wczesnym dzieciństwie i na każdym etapie rozwoju młodego człowieka oraz u dorosłej już osoby ma nieco inny przebieg oraz powiązanie z odmiennymi czynnikami alergicznymi. W 60% przypadków pierwsze objawy choroby występują przed ukończeniem 1 roku życia, w 90% przypadków przed ukończeniem 5 roku życia. Atopowe zapalenie skóry jest przewlekłą i nawrotową, zapalną dolegliwością skóry, związaną z zaburzeniami odporności organizmu. Proces patologiczny toczy się w naskórku i skórze właściwej. Charakterystyczna jest lokalizacja i wygląd zmian na skórze, silny świąd oraz nierzadkie współistnienie chorób atopowych. Zmiany skórne występują najczęściej pod postacią wyprysku ze znaczną tendencją do lichenizacji. Zwykle umiejscowione są w zgięciach łokciowych i kolanowych oraz na skórze twarzy i szyi. W cięższej postaci rozlane ogniska występują także na tułowiu i pośladkach. Zapaleniu skóry często towarzyszą również inne schorzenia atopowe: astma oskrzelowa, sezonowy lub przewlekły katar sienny oraz alergiczne zapalenie spojówek. Nasileniu zmian skórnych sprzyja pocenie się i zbyt wysoka temperatura otoczenia. Chociaż część dermatologów uważa iż słońce może być lekarstwem przy AZS inne doniesienia wskazują, że często dochodzi do zaostrzenia choroby na skutek działania promieni słonecznych. Ekspozycja na słońce powinna być więc umiarkowana i wymaga konsultacji z dermatologiem (por. też: https://urodaizdrowie.pl/jak-pielegnowac-skore-dziecka-z-azs).
 jedną z najczęściej występujących dysfunkcji skóry o podłożu alergicznym. W wysoko rozwiniętych krajach Europy Zachodniej oraz w Ameryce Północnej na AZS choruje 10–20% dzieci w wieku szkolnym i przedszkolnym. Zwykle pojawia się we wczesnym dzieciństwie i na każdym etapie rozwoju młodego człowieka oraz u dorosłej już osoby ma nieco inny przebieg oraz powiązanie z odmiennymi czynnikami alergicznymi. W 60% przypadków pierwsze objawy choroby występują przed ukończeniem 1 roku życia, w 90% przypadków przed ukończeniem 5 roku życia. Atopowe zapalenie skóry jest przewlekłą i nawrotową, zapalną dolegliwością skóry, związaną z zaburzeniami odporności organizmu. Proces patologiczny toczy się w naskórku i skórze właściwej. Charakterystyczna jest lokalizacja i wygląd zmian na skórze, silny świąd oraz nierzadkie współistnienie chorób atopowych. Zmiany skórne występują najczęściej pod postacią wyprysku ze znaczną tendencją do lichenizacji. Zwykle umiejscowione są w zgięciach łokciowych i kolanowych oraz na skórze twarzy i szyi. W cięższej postaci rozlane ogniska występują także na tułowiu i pośladkach. Zapaleniu skóry często towarzyszą również inne schorzenia atopowe: astma oskrzelowa, sezonowy lub przewlekły katar sienny oraz alergiczne zapalenie spojówek. Nasileniu zmian skórnych sprzyja pocenie się i zbyt wysoka temperatura otoczenia. Chociaż część dermatologów uważa iż słońce może być lekarstwem przy AZS inne doniesienia wskazują, że często dochodzi do zaostrzenia choroby na skutek działania promieni słonecznych. Ekspozycja na słońce powinna być więc umiarkowana i wymaga konsultacji z dermatologiem (por. też: https://urodaizdrowie.pl/jak-pielegnowac-skore-dziecka-z-azs).
jedną z najczęściej występujących dysfunkcji skóry o podłożu alergicznym. W wysoko rozwiniętych krajach Europy Zachodniej oraz w Ameryce Północnej na AZS choruje 10–20% dzieci w wieku szkolnym i przedszkolnym. Zwykle pojawia się we wczesnym dzieciństwie i na każdym etapie rozwoju młodego człowieka oraz u dorosłej już osoby ma nieco inny przebieg oraz powiązanie z odmiennymi czynnikami alergicznymi. W 60% przypadków pierwsze objawy choroby występują przed ukończeniem 1 roku życia, w 90% przypadków przed ukończeniem 5 roku życia. Atopowe zapalenie skóry jest przewlekłą i nawrotową, zapalną dolegliwością skóry, związaną z zaburzeniami odporności organizmu. Proces patologiczny toczy się w naskórku i skórze właściwej. Charakterystyczna jest lokalizacja i wygląd zmian na skórze, silny świąd oraz nierzadkie współistnienie chorób atopowych. Zmiany skórne występują najczęściej pod postacią wyprysku ze znaczną tendencją do lichenizacji. Zwykle umiejscowione są w zgięciach łokciowych i kolanowych oraz na skórze twarzy i szyi. W cięższej postaci rozlane ogniska występują także na tułowiu i pośladkach. Zapaleniu skóry często towarzyszą również inne schorzenia atopowe: astma oskrzelowa, sezonowy lub przewlekły katar sienny oraz alergiczne zapalenie spojówek. Nasileniu zmian skórnych sprzyja pocenie się i zbyt wysoka temperatura otoczenia. Chociaż część dermatologów uważa iż słońce może być lekarstwem przy AZS inne doniesienia wskazują, że często dochodzi do zaostrzenia choroby na skutek działania promieni słonecznych. Ekspozycja na słońce powinna być więc umiarkowana i wymaga konsultacji z dermatologiem (por. też: https://urodaizdrowie.pl/jak-pielegnowac-skore-dziecka-z-azs).Zapalenie skórno-mięśniowe (Polymyositis, Dermatomyositis) to choroba cechująca się m.in. postępującym osłabieniem mięśni obręczy biodrowej i szyi, a także zaburzeniami połykania. U części chorych, na skutek działania promieniowania UVB, występują zmiany na skórze (dermatomyositis), w postaci liliowego przebarwienia powiek, obrzęków wokół oczu oraz czerwonych, łuszczących się plam na łokciach, kolanach, twarzy, szyi, górnej połowie klatki piersiowej i plecach. Dodatkowymi objawami są zmiany w płucach i sercu. Przebieg choroby jest najczęściej przewlekły, prowadzący do wyniszczenia organizmu. Na zapalenie skórno mięśniowe najczęściej chorują kobiety, zwykle przed 50 rokiem życia. W swoim przebiegu zapalenia skórno-mięśniowe może mieć postać ostrą lub przewlekłą i współistnieje często z chorobami nowotworowymi. Amerykański Instytut Zdrowia wykazał związek zapadalności na choroby autoimmunizacyjne z ekspozycją na słońce. Promieniowanie ultrafioletowe może indukować rozwój chorób z tej grupy szczególnie wśród kobiet. W badaniach stwierdzono zwiększoną zachorowalność na zapalenie skórno-mięśniowe u kobiet żyjących w rejonach o znacznej ekspozycji na promienie UV.
 Łojotokowe zapalenie skóry – ŁZS (łac. dermatitis sebborhoica, ang. seborrheic dermatitis) – zwana jest też złuszczaniem łuszczycowatym lub wypryskiem łojotokowym to choroba zapalna skóry. Obrazem tej choroby są liczne plamy rumieniowate, pokryte na powierzchni obfitymi żółtymi tłustymi łuskami. Pojawiają się najczęściej na czole i głowie, na nosie i policzkach, za uszami oraz w okolicy piersi i okolicy międzyłopatkowej na plecach. Chociaż zmiany skórne nie pogarszają ogólnego stanu zdrowia to fakt, że najczęściej umiejscawiają się w miejscach najlepiej widocznych – na głowie i twarzy – powodują silny dyskomfort psychiczny u osób chorych. Chociaż obraz zmian przypomina nieco łuszczycę – łuski jednak nie sypią się i są wilgotne (tłuste). Zmianom skórnym może towarzyszyć świąd i pieczenie. Choruje na tę chorobę 1-3% populacji. Chorują zarówno dorośli jak i dzieci. Częściej chorują mężczyźni niż u kobiety – wg. niektórych źródeł nawet 6-krotnie częściej w porównaniu z kobietami. Schorzenie to pojawia się zwykle u osób młodych ( nawet do 5% populacji – w okresie życia 18–40 lat). Obok predyspozycji genetycznych, wśród przyczyn choroby wymienia się także zaburzenia immunologiczne, wpływ hormonów (szczególnie androgenów) oraz udział grzybów drożdżopodobnych z rodzaju Malassezia. Grzyby te, chociaż są elementem fizjologicznej flory skóry człowieka, u osób predysponowanych mogą pobudzać rozwój reakcji zapalnej. Wskazana jest absolutna ochrona przed słońcem, nie tylko ze względu na przebieg choroby lecz na możliwość wystąpienia trwałych przebarwień na podłożu zapalnym i pozostawienia siateczki drobnych naczyń trudnych do późniejszego usunięcia (por. też: https://urodaizdrowie.pl/skad-sie-bierze-lupiez-i-jak-sie-go-pozbyc).
Łojotokowe zapalenie skóry – ŁZS (łac. dermatitis sebborhoica, ang. seborrheic dermatitis) – zwana jest też złuszczaniem łuszczycowatym lub wypryskiem łojotokowym to choroba zapalna skóry. Obrazem tej choroby są liczne plamy rumieniowate, pokryte na powierzchni obfitymi żółtymi tłustymi łuskami. Pojawiają się najczęściej na czole i głowie, na nosie i policzkach, za uszami oraz w okolicy piersi i okolicy międzyłopatkowej na plecach. Chociaż zmiany skórne nie pogarszają ogólnego stanu zdrowia to fakt, że najczęściej umiejscawiają się w miejscach najlepiej widocznych – na głowie i twarzy – powodują silny dyskomfort psychiczny u osób chorych. Chociaż obraz zmian przypomina nieco łuszczycę – łuski jednak nie sypią się i są wilgotne (tłuste). Zmianom skórnym może towarzyszyć świąd i pieczenie. Choruje na tę chorobę 1-3% populacji. Chorują zarówno dorośli jak i dzieci. Częściej chorują mężczyźni niż u kobiety – wg. niektórych źródeł nawet 6-krotnie częściej w porównaniu z kobietami. Schorzenie to pojawia się zwykle u osób młodych ( nawet do 5% populacji – w okresie życia 18–40 lat). Obok predyspozycji genetycznych, wśród przyczyn choroby wymienia się także zaburzenia immunologiczne, wpływ hormonów (szczególnie androgenów) oraz udział grzybów drożdżopodobnych z rodzaju Malassezia. Grzyby te, chociaż są elementem fizjologicznej flory skóry człowieka, u osób predysponowanych mogą pobudzać rozwój reakcji zapalnej. Wskazana jest absolutna ochrona przed słońcem, nie tylko ze względu na przebieg choroby lecz na możliwość wystąpienia trwałych przebarwień na podłożu zapalnym i pozostawienia siateczki drobnych naczyń trudnych do późniejszego usunięcia (por. też: https://urodaizdrowie.pl/skad-sie-bierze-lupiez-i-jak-sie-go-pozbyc).
 Łojotokowe zapalenie skóry – ŁZS (łac. dermatitis sebborhoica, ang. seborrheic dermatitis) – zwana jest też złuszczaniem łuszczycowatym lub wypryskiem łojotokowym to choroba zapalna skóry. Obrazem tej choroby są liczne plamy rumieniowate, pokryte na powierzchni obfitymi żółtymi tłustymi łuskami. Pojawiają się najczęściej na czole i głowie, na nosie i policzkach, za uszami oraz w okolicy piersi i okolicy międzyłopatkowej na plecach. Chociaż zmiany skórne nie pogarszają ogólnego stanu zdrowia to fakt, że najczęściej umiejscawiają się w miejscach najlepiej widocznych – na głowie i twarzy – powodują silny dyskomfort psychiczny u osób chorych. Chociaż obraz zmian przypomina nieco łuszczycę – łuski jednak nie sypią się i są wilgotne (tłuste). Zmianom skórnym może towarzyszyć świąd i pieczenie. Choruje na tę chorobę 1-3% populacji. Chorują zarówno dorośli jak i dzieci. Częściej chorują mężczyźni niż u kobiety – wg. niektórych źródeł nawet 6-krotnie częściej w porównaniu z kobietami. Schorzenie to pojawia się zwykle u osób młodych ( nawet do 5% populacji – w okresie życia 18–40 lat). Obok predyspozycji genetycznych, wśród przyczyn choroby wymienia się także zaburzenia immunologiczne, wpływ hormonów (szczególnie androgenów) oraz udział grzybów drożdżopodobnych z rodzaju Malassezia. Grzyby te, chociaż są elementem fizjologicznej flory skóry człowieka, u osób predysponowanych mogą pobudzać rozwój reakcji zapalnej. Wskazana jest absolutna ochrona przed słońcem, nie tylko ze względu na przebieg choroby lecz na możliwość wystąpienia trwałych przebarwień na podłożu zapalnym i pozostawienia siateczki drobnych naczyń trudnych do późniejszego usunięcia (por. też: https://urodaizdrowie.pl/skad-sie-bierze-lupiez-i-jak-sie-go-pozbyc).
Łojotokowe zapalenie skóry – ŁZS (łac. dermatitis sebborhoica, ang. seborrheic dermatitis) – zwana jest też złuszczaniem łuszczycowatym lub wypryskiem łojotokowym to choroba zapalna skóry. Obrazem tej choroby są liczne plamy rumieniowate, pokryte na powierzchni obfitymi żółtymi tłustymi łuskami. Pojawiają się najczęściej na czole i głowie, na nosie i policzkach, za uszami oraz w okolicy piersi i okolicy międzyłopatkowej na plecach. Chociaż zmiany skórne nie pogarszają ogólnego stanu zdrowia to fakt, że najczęściej umiejscawiają się w miejscach najlepiej widocznych – na głowie i twarzy – powodują silny dyskomfort psychiczny u osób chorych. Chociaż obraz zmian przypomina nieco łuszczycę – łuski jednak nie sypią się i są wilgotne (tłuste). Zmianom skórnym może towarzyszyć świąd i pieczenie. Choruje na tę chorobę 1-3% populacji. Chorują zarówno dorośli jak i dzieci. Częściej chorują mężczyźni niż u kobiety – wg. niektórych źródeł nawet 6-krotnie częściej w porównaniu z kobietami. Schorzenie to pojawia się zwykle u osób młodych ( nawet do 5% populacji – w okresie życia 18–40 lat). Obok predyspozycji genetycznych, wśród przyczyn choroby wymienia się także zaburzenia immunologiczne, wpływ hormonów (szczególnie androgenów) oraz udział grzybów drożdżopodobnych z rodzaju Malassezia. Grzyby te, chociaż są elementem fizjologicznej flory skóry człowieka, u osób predysponowanych mogą pobudzać rozwój reakcji zapalnej. Wskazana jest absolutna ochrona przed słońcem, nie tylko ze względu na przebieg choroby lecz na możliwość wystąpienia trwałych przebarwień na podłożu zapalnym i pozostawienia siateczki drobnych naczyń trudnych do późniejszego usunięcia (por. też: https://urodaizdrowie.pl/skad-sie-bierze-lupiez-i-jak-sie-go-pozbyc).Choroba Dariera (choroba Dariera-White’a, łac. keratosis follicularis, dyskeratosis follicularis, ang. Darier-White disease, Darier’s disease, DAR, DD) jest genetycznie uwarunkowaną chorobą skóry, spowodowaną zaburzeniem rogowacenia w obrębie mieszków włosowych i poza nimi. Czynnikami prowokującymi pojawienie się zmian są UV i urazy mechaniczne. Zmiany dotyczą skóry, paznokci i błon śluzowych. Zmiany skórne mają charakter drobnych, brodawkowatych, brunatnej barwy grudek, zajmujących okolice łojotokowe (tj. głowę, czoło, tułów) oraz okolice zgięciowe. Grudki mają tendencję do łączenia się i zlewania z tworzeniem blaszek. Niekiedy pojawiają się wykwity pęcherzykowe (odmiana pęcherzykowa choroby Dariera). Na kończynach dolnych występują przerosłe, bujające zmiany skórne, a na grzbietach dłoni wykwity przypominają płaskie brodawki. W okolicy ujść gruczołów potowych na dłoniach i stopach występują charakterystyczne drobne wgłębienia (ang. pits). Zajęte są również paznokcie i błony śluzowe. Z objawów podmiotowych może wystąpić świąd, rzadko nasilony. DAR występuje nieco częściej u mężczyzn, a dziedziczona jest w sposób autosomalny dominujący. Profilaktyka polega na unikaniu promieniowania ultrafioletowego, które nasila zmiany skórne. W przypadku silnego świądu stosuje się hydroksyzynę. W leczeniu stosuje się retinoidy, jednak po osiągnięciu poprawy i odstawieniu leków występują nawroty.
 Pemfigoid jest chorobą o podłożu autoimmunologicznym, charakteryzującą się powstawaniem podnaskórkowych pęcherzy w wyniku reakcji patogennych autoprzeciwciał skierowanych przeciw wybranym cząsteczkom błony podstawnej. Występuje głównie po 65 roku życia, częściej u kobiet. Zmiany skórne umiejscowione są na skórze pozornie zdrowej lub zmienionej zapalnie i mają charakter małych bądź większych pęcherzy, które ustępując nie pozostawiają blizn. Towarzyszy im świąd. Sporadycznie występuje w wieku dziecięcym i w tych przypadkach nie ma związku z nowotworami. Jednym z czynników powodujących nasilenie objawów pemfigoidu jest promieniowanie UV.
Pemfigoid jest chorobą o podłożu autoimmunologicznym, charakteryzującą się powstawaniem podnaskórkowych pęcherzy w wyniku reakcji patogennych autoprzeciwciał skierowanych przeciw wybranym cząsteczkom błony podstawnej. Występuje głównie po 65 roku życia, częściej u kobiet. Zmiany skórne umiejscowione są na skórze pozornie zdrowej lub zmienionej zapalnie i mają charakter małych bądź większych pęcherzy, które ustępując nie pozostawiają blizn. Towarzyszy im świąd. Sporadycznie występuje w wieku dziecięcym i w tych przypadkach nie ma związku z nowotworami. Jednym z czynników powodujących nasilenie objawów pemfigoidu jest promieniowanie UV.
 Pemfigoid jest chorobą o podłożu autoimmunologicznym, charakteryzującą się powstawaniem podnaskórkowych pęcherzy w wyniku reakcji patogennych autoprzeciwciał skierowanych przeciw wybranym cząsteczkom błony podstawnej. Występuje głównie po 65 roku życia, częściej u kobiet. Zmiany skórne umiejscowione są na skórze pozornie zdrowej lub zmienionej zapalnie i mają charakter małych bądź większych pęcherzy, które ustępując nie pozostawiają blizn. Towarzyszy im świąd. Sporadycznie występuje w wieku dziecięcym i w tych przypadkach nie ma związku z nowotworami. Jednym z czynników powodujących nasilenie objawów pemfigoidu jest promieniowanie UV.
Pemfigoid jest chorobą o podłożu autoimmunologicznym, charakteryzującą się powstawaniem podnaskórkowych pęcherzy w wyniku reakcji patogennych autoprzeciwciał skierowanych przeciw wybranym cząsteczkom błony podstawnej. Występuje głównie po 65 roku życia, częściej u kobiet. Zmiany skórne umiejscowione są na skórze pozornie zdrowej lub zmienionej zapalnie i mają charakter małych bądź większych pęcherzy, które ustępując nie pozostawiają blizn. Towarzyszy im świąd. Sporadycznie występuje w wieku dziecięcym i w tych przypadkach nie ma związku z nowotworami. Jednym z czynników powodujących nasilenie objawów pemfigoidu jest promieniowanie UV.Pęcherzyca liściasta (pemphigus foliaceus) jest kolejną autoimmunologiczną chorobą pęcherzową, w której dochodzi do tworzenia wiotkich, łatwo pękających pęcherzy. Jest drugą odmianą pęcherzycy zwykłej, niekiedy bywa nazywana pęcherzycą w odmianie rumieniowej lub łojotokowej. Pęcherze są umiejscowione bardzo powierzchownie, a nasilone są zmiany nadżerkowo-złuszczające. Pęcherze nie pozostają długo na skórze, a sama choroba wykazuje niewielką dynamikę rozwoju. Zazwyczaj jako pierwsze pojawiają się na tułowiu pod postacią wiotkich, powierzchownych pęcherzy, których pokrywa ulega szybkiemu przerwaniu. Wykwity chorobowe niekiedy zajmują całą powierzchnię skóry i wtedy mamy do czynienia z erytrodermią w przebiegu pęcherzycy liściastej. Pęcherze w tym stadium mają postać poronną, czyli są mniej rozwinięte, natomiast w obrazie klinicznym dominują nadżerki i złuszczanie. Jednakże zdarza się, że zmiany skórne ograniczają się do niewielkich partii ciała. W przypadku wystąpienia erytrodermii stwierdza się obecność zmian troficznych na paznokciach i włosach. Wysiewom zmian nie towarzyszy gorączka ani ból – niekiedy pojawia się niewielki dyskomfort wynikający z podrażnienia zmienionej chorobowo skóry. Również w prowokacji objawów tej choroby promieniowanie ultrafioletowe odgrywa istotną rolę.
Wszystkie fotodermatozy są przypadłościami bardzo nieprzyjemnymi, ponieważ ciężko jest unikać światła słonecznego. Na szczęście w większości przypadków wystarczy przebywanie w cieniu bądź nienasłonecznionych pomieszczeniach i dokładne okrywanie skóry ubraniami. Zmniejszy to ryzyko nasilenia się objawów.
Wszystkie fotodermatozy są przypadłościami bardzo nieprzyjemnymi, ponieważ ciężko jest unikać światła słonecznego. Na szczęście w większości przypadków wystarczy przebywanie w cieniu bądź nienasłonecznionych pomieszczeniach i dokładne okrywanie skóry ubraniami. Zmniejszy to ryzyko nasilenia się objawów.
Cz. 2 artykułu: https://urodaizdrowie.pl/uczulenie-na-slonce-cz-2
Dodała: Marta