Żółtaczka zagrożenia, rodzaje – objawy i najnowsze metody leczenia
19 marca 2012,
dodał: Marta Dudzińska
dodał: Marta Dudzińska
Artykuł zewnętrzny
Słysząc słowo żółtaczka od razu nasuwają nam się dwie diagnozy – zapalenie wątroby (okrutne WZW) lub woreczka żółciowego. Okazuje się jednak, że podwyższony poziom bilirubiny we krwi może być symptomem także innej choroby. Jednak aby ją stwierdzić, trzeba wykluczyć wszelkie pozostałe.
Skąd się bierze bilirubina?
Bilirubina jest fizjologicznym, czyli naturalnym i potrzebnym, składnikiem naszej krwi. Sposób jej powstawania i przemiany biochemiczne, którym podlegają półprodukty bilirubiny, są bardzo złożone. Aby ogólnie zrozumieć przyczyny powstawania różnego typu żółtaczek, wystarczy jednak przyjrzeć się trzem punktom zwrotnym w całym procesie.
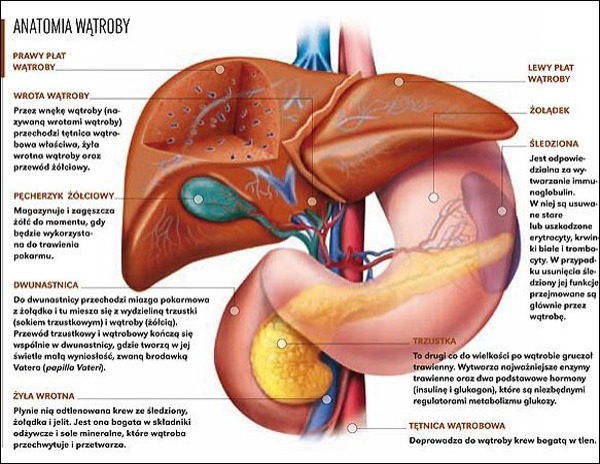
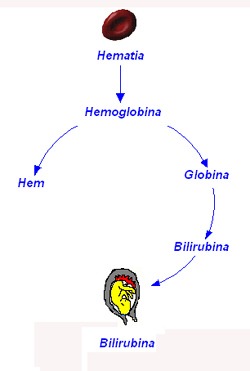 Standardowo, ocena poziomu bilirubiny we krwi odnosi się do tak zwanej bilirubiny całkowitej. Podobnie jak w przypadku cholesterolu (potoczny podział na „zły” i „dobry” cholesterol), również bilirubina ma kilka frakcji, to znaczy odmian, w jakich występuje w naszym organizmie. We krwi obecna jest bilirubina wolna i związana. Bilirubina wolna powstaje z hemoglobiny po rozpadzie czerwonych krwinek (erytrocytów). Erytrocyty żyją około 120 dni, starzeją się, umierają i są zastępowane przez młode krwinki produkowane przez szpik kostny. Nasz organizm nie lubi jednak marnotrawstwa, prowadzi swego rodzaju recykling. Hemoglobina zawiera cenne atomy żelaza, są one odzyskiwane i magazynowane. Z reszty powstaje bilirubina wolna, czyli niesprzężona. Posłuży ona jako substrat do syntezy nowych, potrzebnych związków. W tym celu albuminy, białka krwi, które zajmują się transportem różnych substancji (na przykład leków), dostarczą bilirubinę wolną do wątroby. Wątroba jest największym narządem miąższowym człowieka. Jest dla nas czymś w rodzaju wielkiego laboratorium i fabryki chemicznej. W zasadzie każda substancja naszego organizmu, każdy podany lek, prędzej czy później zostanie tu przetworzony, zmagazynowany lub metabolizowany. Podobny los czeka bilirubinę wolną. Hepatocyty, komórki wątroby, wyłapują bilirubinę odłączając ją od albumin. Następnie, na drodze reakcji enzymatycznych, łączą bilirubinę z kwasem glukuronowym. Tak powstaje bilirubina sprzężona. Jest ona wydzielana do jelit, stanowi jeden ze składników żółci koniecznej do prawidłowego trawienia tłuszczów, jest również wchłaniana do krwi i ponownie do wątroby. Jeśli przyjrzymy się dokładnie całej drodze, zauważymy wspomniane trzy momenty zwrotne w całym procesie: powstawanie bilirubiny z hemoglobiny, jej przetwarzanie w hepatocytach i jej wydzielanie z wątroby.
Standardowo, ocena poziomu bilirubiny we krwi odnosi się do tak zwanej bilirubiny całkowitej. Podobnie jak w przypadku cholesterolu (potoczny podział na „zły” i „dobry” cholesterol), również bilirubina ma kilka frakcji, to znaczy odmian, w jakich występuje w naszym organizmie. We krwi obecna jest bilirubina wolna i związana. Bilirubina wolna powstaje z hemoglobiny po rozpadzie czerwonych krwinek (erytrocytów). Erytrocyty żyją około 120 dni, starzeją się, umierają i są zastępowane przez młode krwinki produkowane przez szpik kostny. Nasz organizm nie lubi jednak marnotrawstwa, prowadzi swego rodzaju recykling. Hemoglobina zawiera cenne atomy żelaza, są one odzyskiwane i magazynowane. Z reszty powstaje bilirubina wolna, czyli niesprzężona. Posłuży ona jako substrat do syntezy nowych, potrzebnych związków. W tym celu albuminy, białka krwi, które zajmują się transportem różnych substancji (na przykład leków), dostarczą bilirubinę wolną do wątroby. Wątroba jest największym narządem miąższowym człowieka. Jest dla nas czymś w rodzaju wielkiego laboratorium i fabryki chemicznej. W zasadzie każda substancja naszego organizmu, każdy podany lek, prędzej czy później zostanie tu przetworzony, zmagazynowany lub metabolizowany. Podobny los czeka bilirubinę wolną. Hepatocyty, komórki wątroby, wyłapują bilirubinę odłączając ją od albumin. Następnie, na drodze reakcji enzymatycznych, łączą bilirubinę z kwasem glukuronowym. Tak powstaje bilirubina sprzężona. Jest ona wydzielana do jelit, stanowi jeden ze składników żółci koniecznej do prawidłowego trawienia tłuszczów, jest również wchłaniana do krwi i ponownie do wątroby. Jeśli przyjrzymy się dokładnie całej drodze, zauważymy wspomniane trzy momenty zwrotne w całym procesie: powstawanie bilirubiny z hemoglobiny, jej przetwarzanie w hepatocytach i jej wydzielanie z wątroby.Poziom bilirubiny całkowitej we krwi nie powinien przekraczać 1 mg%. Gdy jest on wyższy, mówimy o hiperbilirubinemi. Nie koniecznie musi się to od razu wiązać z żółtym zabarwieniem oczu i skóry. Zmiany te pojawiają się dopiero przy poziomach przekraczających 2,5 mg% (nie jest to poziom jednakowy dla wszystkich) i wtedy dopiero powinnyśmy mówić o żółtaczce. Ani żółtaczka, ani hiperbilirubinemia nie są chorobą samą w sobie. Są objawami, czyli sygnałami, że coś w naszym organizmie się zepsuło. Lekarz staje w tym momencie przed zadaniem odnalezienia i, jeśli to możliwe, wyeliminowania usterki.
Choroby przebiegające z żółtaczką
Wzrost poziomu bilirubiny może towarzyszyć licznym stanom chorobowym. Ocena poziomu poszczególnych frakcji bilirubiny jest często bardzo pomocna przy rozpoznaniu konkretnej choroby. Wysoki poziom bilirubiny wolnej może świadczyć o wzmożonej hemolizie, czyli rozpadaniu się krwinek czerwonych. Taki stan nazywamy żółtaczką hemolityczną. Oczywiście hemoliza jest obecna w wielu różnych chorobach np.: w malarii, chorobie poprzetoczeniowej czy przy długo utrzymującej się wysokiej gorączce. Samo określenie poziomu bilirubiny nie pozwala nam postawić diagnozy, ale układa się w całość z wynikami pozostałych badań. Innym terminem, często używanym przez lekarzy, jest żółtaczka cholestatyczna, czyli wywołana przeszkodą w odpływie żółci (cholestaza – zatrzymanie żółci). W tym przypadku wzrasta głównie poziom bilirubiny sprzężonej, ponieważ hepatocyty wykonały już swoją pracę, a problem pojawia się na etapie wydzielania powstałej bilirubiny wraz z żółcią do pęcherzyka żółciowego. Przyczyną może być na przykład kamica pęcherzyka lub przewodów żółciowych. Do żółtaczki może też dochodzić przy uszkodzeniu samych hepatocytów. Wątroba nie ma możliwości przetworzenia dostarczanej do niej bilirubiny wolnej. Taka sytuacja może mieć miejsce przy wirusowych zapaleniach wątroby, w uszkodzeniach polekowych czy poalkoholowych, w przebiegu marskości wątroby. Wreszcie, enzymy hepatocytów, sprzęgające bilirubinę, mogą mieć defekt genetyczny. Mówimy wtedy o wrodzonych hiperbilirubinemiach.
Wrodzone zaburzenia – zespół Gilberta
Odziedziczony po rodzicach defekt genetyczny hepatocytów może dotyczyć transportu w obrębie komórki wątrobowej i wydzielania jej na zewnątrz, wtedy podwyższony jest poziom bilirubiny sprzężonej. Taka sytuacja ma miejsce w zespole Rota i w zespole Dubina – Johnsona, są to jednak choroby rzadkie. Częściej wrodzony defekt dotyczy sprzęgania bilirubiny z kwasem glukuronowym. Podwyższony jest wtedy poziom bilirubiny wolnej. Taką sytuację obserwujemy w zespole Gilberta a także w bardzo rzadkim zespole Criglera – Najjara. Zespół Gilberta jest najczęstszą hiperbilirubinemią wrodzoną, szacuje się, że dotyczy 5-7% populacji, częściej mężczyzn niż kobiet.
Zespół Gilberta jest znany od ponad 100 lat, ale jego dokładną przyczynę odkryto dopiero 12 lat temu. Jednym z enzymów koniecznych do prawidłowego sprzęgania bilirubiny jest UDP-glukuronylotransferaza (UGT). U osób cierpiących na zespół Gilberta gen kodujący ten enzym jest uszkodzony. UGT nie jest w stanie pracować „pełną parą”, może rozwinąć jedynie około 1/3 swojej optymalnej wydajności. Defekt ten jest dziedziczony w sposób autonomiczny, dominujący. Oznacza to, że każde dziecko osoby z zespołem Gilberta ma 50% ryzyka na kontynuację rodzinnej tradycji choroby. Nie ma jednak powodu do obaw, zespół zwykle nie daje żadnych objawów poza okresową, niewielką żółtaczką. Nie niesie też ze  sobą zagrożeń dla zdrowia. Ludzie z zespołem Gilberta nie odczuwają zwykle żadnych dolegliwości. Sam zespół jest przeważnie rozpoznawany przypadkowo, przy okazji badań krwi przeprowadzanych w ramach rutynowej kontroli czy w związku z innymi chorobami. Jedynym odchyleniem w badaniu jest wzrost poziomu bilirubiny. Często chory ma świadomość, że czasem „robi się żółty”. Żółte zabarwienie oczu i skóry pojawia się po ciężkim wysiłku fizycznym, po spożyciu alkoholu czy tłustego posiłku, w czasie infekcji przebiegających z wysoką temperaturą, w sytuacjach stresowych, a u kobiet także w okresie poprzedzającym wystąpienie miesiączki. Wzrostowi poziomu bilirubiny może towarzyszyć uczucie ogólnego rozbicia lub objawy grypopodobne. Nie dotyczy to jednak wszystkich chorych. Poziom bilirubiny nie jest podwyższony na stałe. Przeciwnie, u znacznej ilości chorych występują długie okresy, w których poziom bilirubiny pozostaje w zakresie normy.
sobą zagrożeń dla zdrowia. Ludzie z zespołem Gilberta nie odczuwają zwykle żadnych dolegliwości. Sam zespół jest przeważnie rozpoznawany przypadkowo, przy okazji badań krwi przeprowadzanych w ramach rutynowej kontroli czy w związku z innymi chorobami. Jedynym odchyleniem w badaniu jest wzrost poziomu bilirubiny. Często chory ma świadomość, że czasem „robi się żółty”. Żółte zabarwienie oczu i skóry pojawia się po ciężkim wysiłku fizycznym, po spożyciu alkoholu czy tłustego posiłku, w czasie infekcji przebiegających z wysoką temperaturą, w sytuacjach stresowych, a u kobiet także w okresie poprzedzającym wystąpienie miesiączki. Wzrostowi poziomu bilirubiny może towarzyszyć uczucie ogólnego rozbicia lub objawy grypopodobne. Nie dotyczy to jednak wszystkich chorych. Poziom bilirubiny nie jest podwyższony na stałe. Przeciwnie, u znacznej ilości chorych występują długie okresy, w których poziom bilirubiny pozostaje w zakresie normy.
 sobą zagrożeń dla zdrowia. Ludzie z zespołem Gilberta nie odczuwają zwykle żadnych dolegliwości. Sam zespół jest przeważnie rozpoznawany przypadkowo, przy okazji badań krwi przeprowadzanych w ramach rutynowej kontroli czy w związku z innymi chorobami. Jedynym odchyleniem w badaniu jest wzrost poziomu bilirubiny. Często chory ma świadomość, że czasem „robi się żółty”. Żółte zabarwienie oczu i skóry pojawia się po ciężkim wysiłku fizycznym, po spożyciu alkoholu czy tłustego posiłku, w czasie infekcji przebiegających z wysoką temperaturą, w sytuacjach stresowych, a u kobiet także w okresie poprzedzającym wystąpienie miesiączki. Wzrostowi poziomu bilirubiny może towarzyszyć uczucie ogólnego rozbicia lub objawy grypopodobne. Nie dotyczy to jednak wszystkich chorych. Poziom bilirubiny nie jest podwyższony na stałe. Przeciwnie, u znacznej ilości chorych występują długie okresy, w których poziom bilirubiny pozostaje w zakresie normy.
sobą zagrożeń dla zdrowia. Ludzie z zespołem Gilberta nie odczuwają zwykle żadnych dolegliwości. Sam zespół jest przeważnie rozpoznawany przypadkowo, przy okazji badań krwi przeprowadzanych w ramach rutynowej kontroli czy w związku z innymi chorobami. Jedynym odchyleniem w badaniu jest wzrost poziomu bilirubiny. Często chory ma świadomość, że czasem „robi się żółty”. Żółte zabarwienie oczu i skóry pojawia się po ciężkim wysiłku fizycznym, po spożyciu alkoholu czy tłustego posiłku, w czasie infekcji przebiegających z wysoką temperaturą, w sytuacjach stresowych, a u kobiet także w okresie poprzedzającym wystąpienie miesiączki. Wzrostowi poziomu bilirubiny może towarzyszyć uczucie ogólnego rozbicia lub objawy grypopodobne. Nie dotyczy to jednak wszystkich chorych. Poziom bilirubiny nie jest podwyższony na stałe. Przeciwnie, u znacznej ilości chorych występują długie okresy, w których poziom bilirubiny pozostaje w zakresie normy.W diagnostyce zespołu Gilberta podstawą jest wykluczenie innych, potencjalnie niebezpiecznych przyczyn hiperbilirubinemii. Ważna jest rozmowa z pacjentem, na podstawie której lekarz decyduje, jakie badania dodatkowe będą potrzebne. Bardzo istotne jest czy u badanego występują dolegliwości, takie jak ból brzucha lub ból w prawym podżebrzu oraz świąd skóry, które mogą wskazywać na kamicę żółciową. Równie ważna jest pełna lista leków, jakie przyjmuje lub ostatnio przyjmował pacjent. Lekarz będzie chciał dowiedzieć się, w jakich okolicznościach pojawiła się żółtaczka. Zapyta również, czy podobne objawy występują jeszcze u kogoś z rodziny badanego, czy możliwy był kontakt z chorym na wirusowe zapalenie wątroby. Następnym krokiem są odpowiednie badania dodatkowe. Jeśli wywiad wskazuje na czynnościową przyczynę wzrostu poziomu bilirubiny, lekarz nie wykryje żadnych innych przyczyn a wykonane dodatkowe badania nie wykażą odchyleń od normy, można postawić rozpoznanie zespołu Gilberta. Diagnozę można dodatkowo potwierdzić próbami czynnościowymi. Jedna z nich polega na kilkudniowym przyjmowaniu fenobarbitalu. Lek pobudza enzym uszkodzony w zespole Gilberta, po kilku dniach poziom bilirubiny maleje. Stwierdzenie zespołu Gilberta kończy postępowanie. Choroba ta nie niesie ze sobą żadnego zagrożenia dla chorego, nie wymaga też żadnego specjalnego leczenia. Należy też pamiętać, że w przyszłości nie można przypisywać tej chorobie każdego wysokiego poziomu bilirubiny, manifestującego się żółtaczką, szczególnie, jeśli pojawiają się dodatkowe objawy. Zespół Gilberta nie wyklucza kamicy pęcherzyka żółciowego czy wirusowego zapalenia wątroby, z którym kiedyś możemy się zetknąć. Chorym na zespół Gilberta zaleca się jedynie unikanie sytuacji, które mogą spowodować znaczny wzrost poziomu bilirubiny, czyli na przykład nadużywania alkoholu. Jest to jednak zalecenie dotyczące wszystkich ludzi, nie tylko tych opisywanym zespołem.
Badania i ich znaczenie
1. Poziom enzymów wątrobowych we krwi
Algorytm badań uwzględnia, między innymi, oznaczenie poziomu enzymów wątrobowych zwanych transaminazami (ALT, AST). Ich poziom wzrasta przy uszkodzeniu komórek wątrobowych, co może mieć miejsce w przebiegu wirusowych zapaleń wątroby, alkoholowego uszkodzenia narządu, czy przy stosowaniu niektórych leków. Oznacza się również GGTP (gammaglutamylotranspeptydaza), której poziom wzrasta w przypadku cholestazy.
ALT – alat (ALT, aminotransferaza alaninowa) to jeden z bardzo istotnych enzymów wątrobowych. U zdrowego człowieka stężenie aminotransferazy alaninowej powinno wynosić mniej niż 40 j.m/L (5-40 U/I (85-680 nmol/l). Poziom Alat wzrasta w chorobach takich jak ostre zapalenie wątroby, stłuszczenie, marskość, także w chorobach autoimmunologicznych dotyczące wątroby, w alkoholizmie, jako efekt uszkodzenia przez toksyny czy leki. Wzrost poziomu Alat mogą także spowodować intensywne ćwiczenia fizyczne, miopatie (choroby mięśni), choroby tarczycy, hemoliza (rozpad komórek krwi). W zespole Gilberta nie obserwuje się wzrostu poziomu tego enzymu. Bardzo wysokie poziomu ALT (ponad 10-krotnie wyższe od górnej granicy normy) są zwykle związane z ostrym zapaleniem wątroby, często  spowodowanym infekcją wirusową. W ostrym zapaleniu wątroby wysoki poziom ALT utrzymuje się zwykle ok. 1-2 miesięcy, ale może upłynąć 3-6 miesięcy zanim stężenie ALT wróci do normy. W przewlekłym zapaleniu wątroby poziom ALT zwykle jest niższy i nie przekracza 4-krotnej górnej granicy wartości prawidłowych. Poziom ALT u tych pacjentów często waha się między wartościami prawidłowymi a nieznacznie zwiększonymi, dlatego lekarze często zlecają badanie, aby śledzić dynamikę zmian. W niektórych chorobach wątroby, zwłaszcza w przypadku niedrożności przewodów odprowadzających żółć, w marskości wątroby lub w niektórych nowotworach wątroby, poziom ALT może być zbliżony do wartości prawidłowych. ALT jest wyższe niż AST. Pozwala to na różnicowanie potencjalnej przyczyny wzrostu poziomu enzymów wątrobowych.
spowodowanym infekcją wirusową. W ostrym zapaleniu wątroby wysoki poziom ALT utrzymuje się zwykle ok. 1-2 miesięcy, ale może upłynąć 3-6 miesięcy zanim stężenie ALT wróci do normy. W przewlekłym zapaleniu wątroby poziom ALT zwykle jest niższy i nie przekracza 4-krotnej górnej granicy wartości prawidłowych. Poziom ALT u tych pacjentów często waha się między wartościami prawidłowymi a nieznacznie zwiększonymi, dlatego lekarze często zlecają badanie, aby śledzić dynamikę zmian. W niektórych chorobach wątroby, zwłaszcza w przypadku niedrożności przewodów odprowadzających żółć, w marskości wątroby lub w niektórych nowotworach wątroby, poziom ALT może być zbliżony do wartości prawidłowych. ALT jest wyższe niż AST. Pozwala to na różnicowanie potencjalnej przyczyny wzrostu poziomu enzymów wątrobowych.
 spowodowanym infekcją wirusową. W ostrym zapaleniu wątroby wysoki poziom ALT utrzymuje się zwykle ok. 1-2 miesięcy, ale może upłynąć 3-6 miesięcy zanim stężenie ALT wróci do normy. W przewlekłym zapaleniu wątroby poziom ALT zwykle jest niższy i nie przekracza 4-krotnej górnej granicy wartości prawidłowych. Poziom ALT u tych pacjentów często waha się między wartościami prawidłowymi a nieznacznie zwiększonymi, dlatego lekarze często zlecają badanie, aby śledzić dynamikę zmian. W niektórych chorobach wątroby, zwłaszcza w przypadku niedrożności przewodów odprowadzających żółć, w marskości wątroby lub w niektórych nowotworach wątroby, poziom ALT może być zbliżony do wartości prawidłowych. ALT jest wyższe niż AST. Pozwala to na różnicowanie potencjalnej przyczyny wzrostu poziomu enzymów wątrobowych.
spowodowanym infekcją wirusową. W ostrym zapaleniu wątroby wysoki poziom ALT utrzymuje się zwykle ok. 1-2 miesięcy, ale może upłynąć 3-6 miesięcy zanim stężenie ALT wróci do normy. W przewlekłym zapaleniu wątroby poziom ALT zwykle jest niższy i nie przekracza 4-krotnej górnej granicy wartości prawidłowych. Poziom ALT u tych pacjentów często waha się między wartościami prawidłowymi a nieznacznie zwiększonymi, dlatego lekarze często zlecają badanie, aby śledzić dynamikę zmian. W niektórych chorobach wątroby, zwłaszcza w przypadku niedrożności przewodów odprowadzających żółć, w marskości wątroby lub w niektórych nowotworach wątroby, poziom ALT może być zbliżony do wartości prawidłowych. ALT jest wyższe niż AST. Pozwala to na różnicowanie potencjalnej przyczyny wzrostu poziomu enzymów wątrobowych.AST – aminotransferaza alaninowa (AspAT, GOT, SGOT), to enzymy znajdujące się fizjologicznie w komórkach wątrobowych (hepatocytach). Ich poziom w osoczu wzrasta na skutek uszkodzenia tych komórek i jest to bardzo czuły wskaźnik. AST znajduje się w dużych ilościach także w sercu, mięśniach szkieletowych, nerkach, mózgu i krwinkach czerwonych. U zdrowego człowieka stężenie AST nie powinno przekraczać 40 j.m/L (5-40 U/l (85-680 nmol/l). Badanie AST służy najczęściej do wykrywania uszkodzenia wątroby. Bardzo wysokie poziomy AST (ponad 10-krotnie wyższe od górnej granicy normy) są zwykle związane z ostrym zapaleniem wątroby, często spowodowanym infekcją wirusową. W niektórych chorobach wątroby, zwłaszcza w niedrożności dróg żółciowych, w marskości wątroby lub w niektórych nowotworach wątroby, poziom AST może być zbliżony do normy, ale wzrasta częściej niż ALT. Aktywność ALT jest wyższa niż AST w przypadku wszystkich przyczyn przewlekłego uszkodzenia wątroby z wyjątkiem uszkodzenia hepatocytów spowodowanych alkoholizmem. Wartości ALT mogą być prawidłowe u pacjentów z marskością wątroby, podczas gdy wartości AST pozostają podwyższone.
Bilirubina – normy:
– bilirubina całkowita: 5,1 – 20,05 umol/l (0,3 – 1,2 mg/dl)
– bilirubina sprzężona (bezpośrednia) 1,7 – 6,8 umol/l (0,1 – 0,4 mg/dl)
– bilirubina niesprzężona (wolna, pośrednia) 3,4 – 13,7 umol (0,2 – 0,8 mg/dl)
– bilirubina sprzężona (bezpośrednia) 1,7 – 6,8 umol/l (0,1 – 0,4 mg/dl)
– bilirubina niesprzężona (wolna, pośrednia) 3,4 – 13,7 umol (0,2 – 0,8 mg/dl)
Bilirubina całkowita: do 1,1 mg/dl (do 19 µmol/l)
Noworodki 1 dzień: do 4 mg/dl (do 68 µmol/l)
Noworodki 3 dni: do 10 mg/dl (do 17 µmol/l)
Noworodki 1 miesiąc: do 1 mg/dl (do 17,1 µmol/l)
Noworodki 1 dzień: do 4 mg/dl (do 68 µmol/l)
Noworodki 3 dni: do 10 mg/dl (do 17 µmol/l)
Noworodki 1 miesiąc: do 1 mg/dl (do 17,1 µmol/l)
2. Badanie USG jamy brzusznej
Pozwoli nam ocenić wątrobę i drogi żółciowe. Dodatkowo powinno wykluczyć nosicielstwo wirusów zapalenia wątroby typu B i C oraz innych, potencjalnie zdolnych do uszkodzenia wątroby, jeśli wskazuje na to wywiad. Jest badaniem bezbolesnym i bezpiecznym. Na ogół do badania USG jamy brzusznej nie jest konieczne szczególne przygotowanie. Jednak do optymalnej oceny pęcherzyka żółciowego i trzustki niezbędne jest jednak, by pacjent był na czczo. Podczas badania miednicy mniejszej i oceny prostaty, macicy i przydatków niezbędne jest dobre wypełnienie pęcherza moczowego. Badanie USG jamy brzusznej najlepiej wykonywać na czczo lub co najmniej 5 godzin bez jedzenia i picia, a także nie powinno się palić papierosów i żuć gumy.
Badanie USG może wykryć guzy, torbiele nerek, zapalenie lub kamicę nerkową, kamienie w pęcherzu moczowym, przerost lub rak prostaty u mężczyzn lub torbiele przydatków u kobiet. Zaburzenia trawienia, wymioty, ból, kolka żółciowa to dolegliwości, które badanie USG może wykryć jako zapalenie trzustki lub kamicę żółciową. Dzięki badaniu USG można rozpoznać uszkodzenie danego organu, na przykład śledziony albo odnaleźć piasek w nerkach. Diagnoza tym sposobem aorty brzusznej może wykluczyć powstawanie tętniaka. Można też wykryć zmiany chorobowe związane z powstawaniem raka. Badanie USG brzucha podczas bólu zalecane jest przez chirurgów w celu rozpoznawania poważnych chorób brzusznych. Badanie USG 3D daje pełny obraz danego narządu czy to wątroby, trzustki, śledziony czy nerek, pozwalając na dokonywanie precyzyjnych pomiarów objętościowych i dokonywanie przekroju danego narządu w celach diagnostycznych.
Za: www.informed.com.pl, www.info.zdrowie.gazeta.pl,www.eioba.pl, www.labtestsonline.pl.
Zobacz również:
-
Dieta wątrobowa – usuwanie toksyn
-
Dieta a nowotwory piersi
-
Dieta lekkostrawna
-
Smaczny sposób na piękną sylwetkę i zdrowie czyli dieta śródziemnomorska