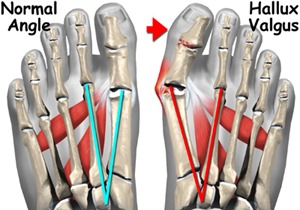
Są ceną, jaką płacimy za podążanie za modą i przedkładanie nowoczesności nad wygodą. Brzydko wyglądają i bolą. Mówi się, że to choroba społeczna, cywilizacyjna dotycząca przede wszystkim kobiet i wynikająca z noszenia butów na wysokich obcasach, nadwagi oraz stojącego trybu życia. W Polsce cierpi na nie co czwarta kobieta po 50 roku życia. W Chinach, w grupie kobiet noszących obuwie na obcasie – dolegliwość ta występuje 15 razy częściej niż wśród tych, które go nie noszą. O czym mowa? O paluchach koślawych czyli tzw. haluksach.
 Objawy:
Objawy:
1) poszerzenie przodostopia z zauważalną zmianą kierunku ustawienia palucha, (odchylenie osi palucha w stronę palca drugiego nazywa się ustawieniem koślawym),
2) ograniczenie zakresu ruchu u podstawy palucha, połączone z dolegliwościami bólowymi
dolegliwości bólowe w okolicy podstawy palucha bez zmiany jego ustawienia
3) bolesny czasami zaczerwieniony stan zapalny kaletki okolicy stawu śródstopno-palcowego palucha,
4) dolegliwości bólowe okolicy podeszwowej przodostopia
5) ustawienie młotkowate lub szponiaste od drugiego do piątego palców stopy
6) konflikt zdeformowanych części stopy z obuwiem
7) nieestetyczny wygląd stopy.
 Przyczyny koślawości palucha:
Przyczyny koślawości palucha:
2) nieprawidłowa biomechanika pierwszego promienia stopy
3) nadmierna długość palucha – tzw. stopa egipska
4) wzmożona szpotawość kości śródstopia
5) stopa płasko-koślawa lub metatarsalgia
6) urazy
7) choroby układowe np. reumatoidalne zapalenie stawów
8) praca w pozycji stojącej
9) nadwaga
10) niewygodne, ciasne, spiczasto zakończone buty na wysokim obcasie.
Cieszące się największym uznaniem wśród pacjentów z haluksami to:
1) plastry na haluksy (Compeed lub Scholl) lub żelowe osłony na haluksy – często wzbogacone o olejki o działaniu leczniczym, izolują bolące miejsce, skóra pozostaje nawilżona i elastyczna
2) kliny międzypalcowe, separatory, duży klin na haluksy, gelactive kliny miedzy palcowe (Scholl) – przywracają palcom stóp właściwe ustawienie, zmniejszają ból i tarcie, szczególnie polecane w przypadku występowania haluksów i zachodzących na siebie palców lub odcisków miedzy palcami;
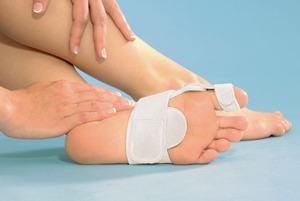 3) peloty (pelota – kropelka, poduszka, wkładka w kształcie kropli) żelowe, peloty T-med. (w kształcie litery T), wkładki, półwkładki – korzystnie wpływają na rozkład nacisku w przedniej części stopy, zapobiegają płaskostopiu i spowalniają rozwój haluksa; są pokryte skórką cielęcą, przeznaczone do wielokrotnego użytku; można je stosować nawet do butów na obcasach
3) peloty (pelota – kropelka, poduszka, wkładka w kształcie kropli) żelowe, peloty T-med. (w kształcie litery T), wkładki, półwkładki – korzystnie wpływają na rozkład nacisku w przedniej części stopy, zapobiegają płaskostopiu i spowalniają rozwój haluksa; są pokryte skórką cielęcą, przeznaczone do wielokrotnego użytku; można je stosować nawet do butów na obcasach4) poduszki ochronne pod przodostopie (Party Feet Scholl) – specjalnie przeznaczone dla pań, które na pewne okazje nie obejdą się bez szpilek
5) silikonowe wkładki metatarsalne – przeznaczone szczególnie dla kobiet z płaskostopiem poprzecznym i haluksem; dzięki obecnej pelocie poprzeczne sklepienie stopy jest uniesione do góry, co koryguje ustawienie koślawego palucha
6) opaska na haluksy – dzięki żelowej wkładce chroni przed otarciami i pozwala utrzymać paluch we właściwej pozycji; korzystnie wpływa na rozkład nacisku na stopie, zapobiegając osłabieniu mięśni i zniekształceniom kości
7) aparaty korekcyjne na dzień lub noc (Marcin, Marcin II, Marcin II Lux) – skuteczne zarówno w profilaktyce jak i w leczeniu haluksów oraz w rehabilitacji po operacji. Aparaty te skutecznie znoszą ból i hamują pogłębianie się deformacji
8) Hallufix – aparat zalecany zarówno w profilaktyce jak i w leczeniu haluksów, a także w przypadku zapalenia kaletki oraz w okresie pooperacyjnej rehabilitacji. Prosty i wygodny w użyciu, pozwala się poruszać w butach nawet przy dużych naciskach stopy. Dzięki stabilizacji śródstopia i dynamicznemu prowadzeniu palca jest komfortowym środkiem rehabilitacyjnym, skracającym czas cierpienia oraz pozwalającym na całodobową korekcję stawu.
Obecnie jest bardzo wiele metod operacji haluksów. Dobór metody zależy od diagnozy postawionej przez lekarza na podstawie badań. Metody operowania takie jak: SCARF, CHEVRON, McBride mają wiele wariantów wykonania w zależności od charakteru schorzenia. Generalnie wszystkie one polegają na osteotomii, czyli usunięciu określonych fragmentów kości, często również umieszczeniu implantów lub odpowiedniego drutu wewnątrz stopy, który ma utrzymywać kości we właściwym położeniu. Istnieją też metody chirurgiczne w których obiektem nie są kości, ale mięśnie stopy, są one jednak zarezerwowane dla tych osób, u których nie doszło do zwyrodnień. Zwykle zabiegi te są bardzo skuteczne, jednakże w przypadku silnych zwyrodnień istnieje wysokie ryzyko nawrotu choroby. Wówczas wielu osobom pomagają jedynie aparaty korygujące wymienione wcześniej. Wskazaniem do leczenia operacyjnego stóp z deformacją paluchów i innych części przodostopia są wszystkie wyżej wymienione objawy, jeśli nie poddają się leczeniu nieoperacyjnemu. Diagnostyka przedoperacyjna halluksów obejmuje dokładny wywiad odnośnie ogólnego stanu zdrowia, okoliczności i czasu powstania deformacji stóp, dotychczasowego leczenie oraz badanie ortopedyczne. Uzupełnieniem badania lekarskiego jest zdjęcie rentgenowskie stóp w pozycji grzbietowo-podeszwowej i bocznej na stojąco oraz niekiedy w pozycji skośnej. Badanie lekarskie uzupełniane jest o podstawowe badania laboratoryjne i elektrokardiograficzne (EKG). W przygotowaniu do operacji może zachodzić konieczność wykonania konsultacji lekarzy innych specjalności.
 Najczęściej wykonuje się operacje polegające na:
Najczęściej wykonuje się operacje polegające na:
2) uwolnienie przykurczów w stawach palucha i pozostałych palcach stóp
3) osteotomie jedno lub wielopoziomowe I kości śródstopia
4) osteotomie paliczków palucha
5) osteotomie kości śródstopia i paliczków palców od II do V
6) plastyki i resekcje stawów śródstopno-palcowych i stawów palców
7) artrodezy (usztywnienie) stawów stóp
8) przecięcie, transpozycje i wydłużenia ścięgien
9) usunięcie powstających w procesie zwyrodnieniowym wyrośli kostnych.
Czas operacji jednej stopy zależy w znacznej mierze od jej zakresu, średnio waha się od 45 minut do 3 godzin. Pobyt pooperacyjny zależy od rodzaju wykonanej operacji stóp. Po operacjach na tkankach miękkich chory może opuścić szpital w około 4 do 6 godzin po operacji. W przypadku gdy operacja dotyczy układu kostnego co wykonuje się znacznie częściej, chory musi pozostać 1 do 2 dni w szpitalu.
 Jak można zapobiegać haluksom?
Jak można zapobiegać haluksom?
2) Należy pamiętać o pielęgnacji stóp oraz w wolnych chwilach strać się ćwiczyć palce stóp: stawać na palcach, chwytać nimi przedmioty. Ćwiczenia na haluksy polegają głównie na rozciąganiu oraz wzmacnianiu mięśni i ścięgien oraz ćwiczeniu mięśni zginaczy kolan.
3) Należy unikać przez długi czas pracy w pozycji stojącej, powinno się robić przerwy na odpoczynek i krótkie ćwiczenia. W miarę możliwości chodzić boso po miękkim podłożu.
4) Powinno się dbać o utrzymywanie prawidłowej postawy oraz masy ciała. Nadwaga sprzyja tworzeniu zniekształceń stopy.
5) Zalecane jest uprawianie sportów: jazdę na rowerze czy pływanie. Przy tendencjach do tworzenia się haluksów lepiej unikać biegania, gdyż podczas biegania dodatkowo obciążamy przodostopie, co może nasilać deformacje i ból.
Zobacz również:
- Jak dbać o plecy?
- Pielęgnacja dłoni: domowe maseczki
- Jak mieć piękne i zadbane stopy
- Jak stosować samoopalacz?