Ze względu na powszechne zainteresowanie rozwojem pandemii i stosowanych środków zapobiegawczych trzeba znać odpowiedzi na szczegółowe pytania dotyczące tych zagadnień.
Co roku na całym świecie – w strefie umiarkowanej w chłodniejszej porze (od późnej jesieni do wczesnej wiosny) występuje fala zachorowań na grypę sezonową (tzw. sezon grypowy lub sezon epidemiczny grypy). Działania profilaktyczne, w tym zachęcanie i przeprowadzanie szczepień ochronnych, są jednym z najważniejszych zadań stojących przed lekarzem pierwszego kontaktu zarówno ze względów prawnych (wymóg ustawy o chorobach zakaźnych), jak i praktycznych (zmniejszenie liczby porad udzielanych pacjentom, którzy dzięki szczepieniom rzadziej chorują). Szczepienie to zabieg lekarski, gdyż to lekarz kwalifikuje pacjenta do szczepienia, choć szczepionkę podaje zwykle pielęgniarka. Przeprowadzanie szczepień zalecanych, w tym szczepienia przeciwko grypie, jest trudne, ponieważ wymaga wyjaśnienia pacjentowi korzyści, jakie odniesie ze szczepienia, którego koszt ponosi, i przełamania obaw pacjenta w odniesieniu do ryzyka wystąpienia niepożądanych odczynów poszczepiennych (NOP). Rozpowszechnianie szczepień przeciwko grypie w Polsce komplikują powszechnie pokutujące mity na temat szczepień, brak dostatecznej wiedzy oraz częste przypadki celowej dezinformacji spotykane w internecie, a nawet mediach publicznych. Do szerzenia się przesądów przyczynia się także niedostateczne przygotowanie lekarza.
Co roku na całym świecie – w strefie umiarkowanej w chłodniejszej porze (od późnej jesieni do wczesnej wiosny) występuje fala zachorowań na grypę sezonową (tzw. sezon grypowy lub sezon epidemiczny grypy). Działania profilaktyczne, w tym zachęcanie i przeprowadzanie szczepień ochronnych, są jednym z najważniejszych zadań stojących przed lekarzem pierwszego kontaktu zarówno ze względów prawnych (wymóg ustawy o chorobach zakaźnych), jak i praktycznych (zmniejszenie liczby porad udzielanych pacjentom, którzy dzięki szczepieniom rzadziej chorują). Szczepienie to zabieg lekarski, gdyż to lekarz kwalifikuje pacjenta do szczepienia, choć szczepionkę podaje zwykle pielęgniarka. Przeprowadzanie szczepień zalecanych, w tym szczepienia przeciwko grypie, jest trudne, ponieważ wymaga wyjaśnienia pacjentowi korzyści, jakie odniesie ze szczepienia, którego koszt ponosi, i przełamania obaw pacjenta w odniesieniu do ryzyka wystąpienia niepożądanych odczynów poszczepiennych (NOP). Rozpowszechnianie szczepień przeciwko grypie w Polsce komplikują powszechnie pokutujące mity na temat szczepień, brak dostatecznej wiedzy oraz częste przypadki celowej dezinformacji spotykane w internecie, a nawet mediach publicznych. Do szerzenia się przesądów przyczynia się także niedostateczne przygotowanie lekarza.
Garść informacji o grypie:
1. Co to jest grypa?
Grypa to bardzo zaraźliwa choroba układu oddechowego wywołana przez wirus grypy zakażający nos, gardło i płuca, na którą chorują ludzie w każdym wieku. Typowe objawy to: gorączka, dreszcze, osłabienie, bóle mięśni i stawów, bóle głowy, suchy kaszel, zapalenie gardła i wysięk z nosa. Inne zakażenia dróg oddechowych dają podobne objawy. W odróżnieniu od choroby przeziębieniowej, wywołanej innymi wirusami, grypa może doprowadzić do groźnych, a nawet zagrażających życiu powikłań, na jakie narażeni są przede wszystkim przewlekle chorzy, małe dzieci i osoby starsze. Do najczęstszych powikłań grypy należą: bakteryjne zapalenie płuc, odwodnienie oraz zaostrzenie choroby przewlekłej, np. niewydolności krążenia, astmy oskrzelowej i cukrzycy. Zachorowania na grypę u ludzi wywołują dwa typy wirusa grypy – A i B. Wirusy grypy A dzieli się na podtypy na podstawie budowy dwóch białek na powierzchni wirusa – hemaglutyniny (H) i neuraminidazy (N). Od 1977 r. zachorowania na grypę sezonową u ludzi na całym świecie wywołują w każdym sezonie 3 wirusy: dwa podtypy wirusa grypy A – H1N1 i H3N2 – oraz wirus grypy B. W niektórych sezonach epidemicznych stwierdzano ponadto sporadycznie występowanie podtypu H1N2 wirusa grypy A.
 2. Czy prawdziwa grypa występuje rzadko?
2. Czy prawdziwa grypa występuje rzadko?
To prawda, ale łatwo przenosi się przy kontakcie. W przypadku epidemii odsetek zachorowań wśród osób nieszczepionych będzie bardzo wysoki, wśród osób szczepionych niski.
3. Jak można zarazić się grypą?
Grypa przenosi się bezpośrednio z człowieka na człowieka drogą kropelkową w czasie kichania i kaszlu. Do zachorowania na grypę dochodzi najczęściej w wyniku wdychania kropelek zakaźnej wydzieli z dróg oddechowych podczas przebywania w bliskiej odległości osoby chorej (podczas kontaktu twarzą w twarz i do 1 m podczas kichania, kaszlu lub wydmuchiwania wydzieliny z nosa) lub przez bezpośredni kontakt z osobą chorą lub skażonymi przez nią przedmiotami (np. poprzez dotykanie rąk skażonych wydzieliną z dróg oddechowych w wyniku dotykania ust lub nosa, albo brudnej chusteczki do nosa, nosa i ust osoby chorej, klamki dotkniętej brudną ręką chorego, przez pocałunek itp.). Ponieważ ogólna reguła mówi, że dorosły chory staje się zaraźliwy od ok. 2 dni przed wstąpieniem objawów i jest zaraźliwy do 5-ego dnia od początku choroby, może on zarażać innych, nie wiedząc jeszcze, że będzie chory. Dzieci oraz osoby z obniżoną odpornością mogą być zaraźliwe przez dłużej niż 7 dni. Wirus nie przenosi się natomiast przez pożywienie i wodę; do zakażeń nie dochodzi także w wyniku zjedzenia wieprzowiny.
4. Kiedy trwa sezon grypowy?
Zachorowania wywołane wirusami grypy sezonowej w Polsce występują zwykle od późnej jesieni do wczesnej wiosny. Szczyt zachorowań notuje się najczęściej od stycznia do marca. Najlepszym terminem szczepień przeciwko grypie jest okres od września do listopada, ale dopóki nie doszło do zachorowania, warto się zaszczepić wg hasła „Zdążyć przed grypą”. Obecnie – i biorąc pod uwagę zachorowania na grypę pandemiczną w krajach europejskich – wysoką aktywność wirusów obserwuje się już od początku września.
5. Co robić, by uchronić się przed grypą?
Najskuteczniejszą metodą zapobiegania pozostają szczepienia. Należy ponadto unikać zatłoczonych miejsc, gdzie łatwo jest o kontakt z wirusem grypy, np. dworców kolejowych, lotnisk i centrów handlowych, oraz ograniczyć dalsze przenoszenie wirusa przez zakrywanie ust i nosa chusteczką przy kaszlu i kichaniu (higieniczny kaszel), myciu rąk wodą z mydłem i pozostawaniu w domu w razie choroby. Stosowanie tzw. leków przeciwgrypowych reklamowanych w mediach ma znaczenie tylko w łagodzeniu objawów klinicznych zakażenia, a nie w profilaktyce.
Grypa to bardzo zaraźliwa choroba układu oddechowego wywołana przez wirus grypy zakażający nos, gardło i płuca, na którą chorują ludzie w każdym wieku. Typowe objawy to: gorączka, dreszcze, osłabienie, bóle mięśni i stawów, bóle głowy, suchy kaszel, zapalenie gardła i wysięk z nosa. Inne zakażenia dróg oddechowych dają podobne objawy. W odróżnieniu od choroby przeziębieniowej, wywołanej innymi wirusami, grypa może doprowadzić do groźnych, a nawet zagrażających życiu powikłań, na jakie narażeni są przede wszystkim przewlekle chorzy, małe dzieci i osoby starsze. Do najczęstszych powikłań grypy należą: bakteryjne zapalenie płuc, odwodnienie oraz zaostrzenie choroby przewlekłej, np. niewydolności krążenia, astmy oskrzelowej i cukrzycy. Zachorowania na grypę u ludzi wywołują dwa typy wirusa grypy – A i B. Wirusy grypy A dzieli się na podtypy na podstawie budowy dwóch białek na powierzchni wirusa – hemaglutyniny (H) i neuraminidazy (N). Od 1977 r. zachorowania na grypę sezonową u ludzi na całym świecie wywołują w każdym sezonie 3 wirusy: dwa podtypy wirusa grypy A – H1N1 i H3N2 – oraz wirus grypy B. W niektórych sezonach epidemicznych stwierdzano ponadto sporadycznie występowanie podtypu H1N2 wirusa grypy A.
 2. Czy prawdziwa grypa występuje rzadko?
2. Czy prawdziwa grypa występuje rzadko?To prawda, ale łatwo przenosi się przy kontakcie. W przypadku epidemii odsetek zachorowań wśród osób nieszczepionych będzie bardzo wysoki, wśród osób szczepionych niski.
3. Jak można zarazić się grypą?
Grypa przenosi się bezpośrednio z człowieka na człowieka drogą kropelkową w czasie kichania i kaszlu. Do zachorowania na grypę dochodzi najczęściej w wyniku wdychania kropelek zakaźnej wydzieli z dróg oddechowych podczas przebywania w bliskiej odległości osoby chorej (podczas kontaktu twarzą w twarz i do 1 m podczas kichania, kaszlu lub wydmuchiwania wydzieliny z nosa) lub przez bezpośredni kontakt z osobą chorą lub skażonymi przez nią przedmiotami (np. poprzez dotykanie rąk skażonych wydzieliną z dróg oddechowych w wyniku dotykania ust lub nosa, albo brudnej chusteczki do nosa, nosa i ust osoby chorej, klamki dotkniętej brudną ręką chorego, przez pocałunek itp.). Ponieważ ogólna reguła mówi, że dorosły chory staje się zaraźliwy od ok. 2 dni przed wstąpieniem objawów i jest zaraźliwy do 5-ego dnia od początku choroby, może on zarażać innych, nie wiedząc jeszcze, że będzie chory. Dzieci oraz osoby z obniżoną odpornością mogą być zaraźliwe przez dłużej niż 7 dni. Wirus nie przenosi się natomiast przez pożywienie i wodę; do zakażeń nie dochodzi także w wyniku zjedzenia wieprzowiny.
4. Kiedy trwa sezon grypowy?
Zachorowania wywołane wirusami grypy sezonowej w Polsce występują zwykle od późnej jesieni do wczesnej wiosny. Szczyt zachorowań notuje się najczęściej od stycznia do marca. Najlepszym terminem szczepień przeciwko grypie jest okres od września do listopada, ale dopóki nie doszło do zachorowania, warto się zaszczepić wg hasła „Zdążyć przed grypą”. Obecnie – i biorąc pod uwagę zachorowania na grypę pandemiczną w krajach europejskich – wysoką aktywność wirusów obserwuje się już od początku września.
5. Co robić, by uchronić się przed grypą?
Najskuteczniejszą metodą zapobiegania pozostają szczepienia. Należy ponadto unikać zatłoczonych miejsc, gdzie łatwo jest o kontakt z wirusem grypy, np. dworców kolejowych, lotnisk i centrów handlowych, oraz ograniczyć dalsze przenoszenie wirusa przez zakrywanie ust i nosa chusteczką przy kaszlu i kichaniu (higieniczny kaszel), myciu rąk wodą z mydłem i pozostawaniu w domu w razie choroby. Stosowanie tzw. leków przeciwgrypowych reklamowanych w mediach ma znaczenie tylko w łagodzeniu objawów klinicznych zakażenia, a nie w profilaktyce.
Garść informacji o szczepieniach:
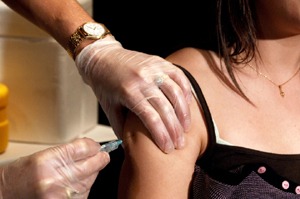
1. Kto powinien zostać zaszczepiony przeciwko grypie?
 Zgodnie z zaleceniami ACIP corocznie szczepione powinny być wszystkie dzieci w wieku od 6 miesięcy do 18 lat (w pierwszej kolejności dzieci do ukończenia 5-ego roku życia), przewlekle chorzy (choroby układu oddechowego, jak astma oskrzelowa, choroby serca i cukrzyca, zaburzenia odporności, choroby krwi i choroby nerek), dorośli po 50-tym roku życia, pracownicy ochrony zdrowia, personel i pensjonariusze instytucji opiekuńczych (np. domy opieki społecznej). Szczepić powinny się też osoby z bezpośredniego otoczenia wymienionych grup ryzyka oraz wszyscy, którzy chcą uniknąć zachorowania. Na grypę mogą zachorować ludzie w każdym wieku. Grupą ryzyka wystąpienia powikłań pogrypowych są niezależnie od wieku wszyscy przewlekle chorzy na choroby płuc, serca, nerek czy cukrzycę. Osoby takie powinny zostać zaszczepione. ACIP zaleca m.in. szczepienie wszystkich osób przewlekle chorych, pracowników ochrony zdrowia oraz instytucji opiekuńczych.
Zgodnie z zaleceniami ACIP corocznie szczepione powinny być wszystkie dzieci w wieku od 6 miesięcy do 18 lat (w pierwszej kolejności dzieci do ukończenia 5-ego roku życia), przewlekle chorzy (choroby układu oddechowego, jak astma oskrzelowa, choroby serca i cukrzyca, zaburzenia odporności, choroby krwi i choroby nerek), dorośli po 50-tym roku życia, pracownicy ochrony zdrowia, personel i pensjonariusze instytucji opiekuńczych (np. domy opieki społecznej). Szczepić powinny się też osoby z bezpośredniego otoczenia wymienionych grup ryzyka oraz wszyscy, którzy chcą uniknąć zachorowania. Na grypę mogą zachorować ludzie w każdym wieku. Grupą ryzyka wystąpienia powikłań pogrypowych są niezależnie od wieku wszyscy przewlekle chorzy na choroby płuc, serca, nerek czy cukrzycę. Osoby takie powinny zostać zaszczepione. ACIP zaleca m.in. szczepienie wszystkich osób przewlekle chorych, pracowników ochrony zdrowia oraz instytucji opiekuńczych.
2. Po co się szczepić, jeżeli grypa przebiega zwykle łagodnie?
Grypa jest czymś więcej niż tylko banalnym przeziębieniem – jest poważną, niedocenianą chorobą zakaźną. Według danych amerykańskich, rocznie powoduje ponad 200 tys. hospitalizacji i 36 tys. zgonów. Choć większość powikłań występuje u osób starszych, po 65-tym roku życia, zdrowe dzieci poniżej 2-ego roku życia mogą też wymagać hospitalizacji, a nawet umrzeć na grypę.
3. Czy jest konieczne coroczne szczepienie się przeciwko grypie?
Wirusy grypy A szybko i bardzo często mutują – zmieniając swoje właściwości antygenowe – i „wymykają się” spod kontroli wytworzonych wcześniej przeciwciał. Z tego względu skład szczepionki przeciwko grypie sezonowej jest regularnie uaktualniany na podstawie obserwacji krążenia wirusów. Ponadto, odporność poszczepienna jest krótkotrwała i zmniejsza się z czasem. Z tych powodów szczepionkę trzeba podawać corocznie.
4. Czy szczepienie przeciwko grypie musi być przeprowadzone jesienią?
Szczepionka grypowa może zostać podana kiedykolwiek – przed lub w trakcie sezonu grypowego. Za najlepszy termin uznaje się okres od września do listopada, ale ponieważ szczyt zachorowań przypada zwykle na luty i marzec, szczepienie nawet w marcu jest korzystne.
 5. Czy warto szczepić dzieci przeciwko grypie?
5. Czy warto szczepić dzieci przeciwko grypie?
Dzieci poniżej 5-tego roku życia są grupą zwiększonego ryzyka powikłań pogrypowych, w tym hospitalizacji. W USA grypa i zapalenie płuc stanowią 6 przyczynę zgonów u dzieci w wieku do 4 lat, dlatego dzieci po ukończeniu 5-ego miesiąca życia powinny być corocznie szczepione przeciwko grypie.
6. Jak najskuteczniej szczepić dzieci?
Najbardziej skuteczne jest zaszczepienie dziecka jesienią. Dzieci od 6-ego miesiąca życia do ukończenia 3-ego roku życia (36 miesięcy) szczepi się domięśniowo, połową dawki szczepionki dla dorosłych, tj. 0,25 ml. Dzieci do ukończenia 8-ego roku życia szczepione przeciwko grypie pierwszy raz w życiu powinny otrzymać dwie dawki szczepionki z minimalnym miesięcznym odstępem pomiędzy dawkami. Jeśli przed podaniem drugiej dawki rozpocznie się sezon zachorowań na grypę, to pomimo tego drugą dawkę podaje się nie wcześniej niż za miesiąc. Dotyczy to również dzieci poniżej 9-ego roku życia, które w poprzednim sezonie otrzymały tylko jedną dawkę. Od 9-ego roku życia dzieci szczepi się jak osoby dorosłe, tj. szczepionkę podaje się domięśniowo, jednorazowo, w dawce 0,5 ml. Aby zabezpieczyć dzieci, które nie mogą być zaszczepione (w pierwszych 5 miesiącach życia), poleca się zachęcać wszystkich domowników, aby zaszczepili się przeciwko grypie (strategia kokonu).
7. Czy szczepienia przeciwko grypie zaleca się kobietom ciężarnym?
Kobiety w ciąży zaliczane są do grupy ryzyka, co w sposób szczególny potwierdzają ostatnie doświadczenia z grypą pandemiczną i wysoka śmiertelność. Powszechne szczepienia ciężarnych, niezależnie od zaawansowania ciąży (trymestru), przeciwko grypie sezonowej polecane są przez WHO w USA, Kanadzie i Australii (jeśli II lub III trymestr przypadnie w sezonie epidemicznym). Takie postępowanie ma podwójne znaczenie – zabezpiecza ciężarne oraz chroni ich dzieci w pierwszych miesiącach życia, w których nie mogą być zaszczepione (strategia kokonu).
 Zgodnie z zaleceniami ACIP corocznie szczepione powinny być wszystkie dzieci w wieku od 6 miesięcy do 18 lat (w pierwszej kolejności dzieci do ukończenia 5-ego roku życia), przewlekle chorzy (choroby układu oddechowego, jak astma oskrzelowa, choroby serca i cukrzyca, zaburzenia odporności, choroby krwi i choroby nerek), dorośli po 50-tym roku życia, pracownicy ochrony zdrowia, personel i pensjonariusze instytucji opiekuńczych (np. domy opieki społecznej). Szczepić powinny się też osoby z bezpośredniego otoczenia wymienionych grup ryzyka oraz wszyscy, którzy chcą uniknąć zachorowania. Na grypę mogą zachorować ludzie w każdym wieku. Grupą ryzyka wystąpienia powikłań pogrypowych są niezależnie od wieku wszyscy przewlekle chorzy na choroby płuc, serca, nerek czy cukrzycę. Osoby takie powinny zostać zaszczepione. ACIP zaleca m.in. szczepienie wszystkich osób przewlekle chorych, pracowników ochrony zdrowia oraz instytucji opiekuńczych.
Zgodnie z zaleceniami ACIP corocznie szczepione powinny być wszystkie dzieci w wieku od 6 miesięcy do 18 lat (w pierwszej kolejności dzieci do ukończenia 5-ego roku życia), przewlekle chorzy (choroby układu oddechowego, jak astma oskrzelowa, choroby serca i cukrzyca, zaburzenia odporności, choroby krwi i choroby nerek), dorośli po 50-tym roku życia, pracownicy ochrony zdrowia, personel i pensjonariusze instytucji opiekuńczych (np. domy opieki społecznej). Szczepić powinny się też osoby z bezpośredniego otoczenia wymienionych grup ryzyka oraz wszyscy, którzy chcą uniknąć zachorowania. Na grypę mogą zachorować ludzie w każdym wieku. Grupą ryzyka wystąpienia powikłań pogrypowych są niezależnie od wieku wszyscy przewlekle chorzy na choroby płuc, serca, nerek czy cukrzycę. Osoby takie powinny zostać zaszczepione. ACIP zaleca m.in. szczepienie wszystkich osób przewlekle chorych, pracowników ochrony zdrowia oraz instytucji opiekuńczych.2. Po co się szczepić, jeżeli grypa przebiega zwykle łagodnie?
Grypa jest czymś więcej niż tylko banalnym przeziębieniem – jest poważną, niedocenianą chorobą zakaźną. Według danych amerykańskich, rocznie powoduje ponad 200 tys. hospitalizacji i 36 tys. zgonów. Choć większość powikłań występuje u osób starszych, po 65-tym roku życia, zdrowe dzieci poniżej 2-ego roku życia mogą też wymagać hospitalizacji, a nawet umrzeć na grypę.
3. Czy jest konieczne coroczne szczepienie się przeciwko grypie?
Wirusy grypy A szybko i bardzo często mutują – zmieniając swoje właściwości antygenowe – i „wymykają się” spod kontroli wytworzonych wcześniej przeciwciał. Z tego względu skład szczepionki przeciwko grypie sezonowej jest regularnie uaktualniany na podstawie obserwacji krążenia wirusów. Ponadto, odporność poszczepienna jest krótkotrwała i zmniejsza się z czasem. Z tych powodów szczepionkę trzeba podawać corocznie.
4. Czy szczepienie przeciwko grypie musi być przeprowadzone jesienią?
Szczepionka grypowa może zostać podana kiedykolwiek – przed lub w trakcie sezonu grypowego. Za najlepszy termin uznaje się okres od września do listopada, ale ponieważ szczyt zachorowań przypada zwykle na luty i marzec, szczepienie nawet w marcu jest korzystne.
 5. Czy warto szczepić dzieci przeciwko grypie?
5. Czy warto szczepić dzieci przeciwko grypie?Dzieci poniżej 5-tego roku życia są grupą zwiększonego ryzyka powikłań pogrypowych, w tym hospitalizacji. W USA grypa i zapalenie płuc stanowią 6 przyczynę zgonów u dzieci w wieku do 4 lat, dlatego dzieci po ukończeniu 5-ego miesiąca życia powinny być corocznie szczepione przeciwko grypie.
6. Jak najskuteczniej szczepić dzieci?
Najbardziej skuteczne jest zaszczepienie dziecka jesienią. Dzieci od 6-ego miesiąca życia do ukończenia 3-ego roku życia (36 miesięcy) szczepi się domięśniowo, połową dawki szczepionki dla dorosłych, tj. 0,25 ml. Dzieci do ukończenia 8-ego roku życia szczepione przeciwko grypie pierwszy raz w życiu powinny otrzymać dwie dawki szczepionki z minimalnym miesięcznym odstępem pomiędzy dawkami. Jeśli przed podaniem drugiej dawki rozpocznie się sezon zachorowań na grypę, to pomimo tego drugą dawkę podaje się nie wcześniej niż za miesiąc. Dotyczy to również dzieci poniżej 9-ego roku życia, które w poprzednim sezonie otrzymały tylko jedną dawkę. Od 9-ego roku życia dzieci szczepi się jak osoby dorosłe, tj. szczepionkę podaje się domięśniowo, jednorazowo, w dawce 0,5 ml. Aby zabezpieczyć dzieci, które nie mogą być zaszczepione (w pierwszych 5 miesiącach życia), poleca się zachęcać wszystkich domowników, aby zaszczepili się przeciwko grypie (strategia kokonu).
7. Czy szczepienia przeciwko grypie zaleca się kobietom ciężarnym?
Kobiety w ciąży zaliczane są do grupy ryzyka, co w sposób szczególny potwierdzają ostatnie doświadczenia z grypą pandemiczną i wysoka śmiertelność. Powszechne szczepienia ciężarnych, niezależnie od zaawansowania ciąży (trymestru), przeciwko grypie sezonowej polecane są przez WHO w USA, Kanadzie i Australii (jeśli II lub III trymestr przypadnie w sezonie epidemicznym). Takie postępowanie ma podwójne znaczenie – zabezpiecza ciężarne oraz chroni ich dzieci w pierwszych miesiącach życia, w których nie mogą być zaszczepione (strategia kokonu).
Garść informacji o szczepionkach:
1. Czy szczepionka przeciwko grypie naprawdę działa?
 Skuteczność szczepionki w zapobieganiu zachorowaniu wynosi ok. 77–91% u zdrowych dorosłych oraz ok. 70% u osób starszych. Najniższe, pesymistyczne szacunki wskazują na skuteczność 30–40% u osób starszych po 65-tym roku życia. Jest zatem możliwe, że niektórzy zaszczepieni zachorują na grypę. Najczęściej bywa tak w przypadku, gdy kontakt z wirusem nastąpił tuż przed szczepieniem lub zanim szczepienie zadziałało. U osób szczepionych przebieg choroby jest jednak zwykle łagodniejszy. Szczepienia przeciwko grypie zmniejszają liczbę hospitalizacji szczepionych o 50–60% oraz redukują liczbę zgonów o 80%. Powinniśmy pamiętać, że wytworzenie odporności po szczepieniu trwa ok. 2 tyg. i w tym czasie należy unikać możliwości zarażenia.
Skuteczność szczepionki w zapobieganiu zachorowaniu wynosi ok. 77–91% u zdrowych dorosłych oraz ok. 70% u osób starszych. Najniższe, pesymistyczne szacunki wskazują na skuteczność 30–40% u osób starszych po 65-tym roku życia. Jest zatem możliwe, że niektórzy zaszczepieni zachorują na grypę. Najczęściej bywa tak w przypadku, gdy kontakt z wirusem nastąpił tuż przed szczepieniem lub zanim szczepienie zadziałało. U osób szczepionych przebieg choroby jest jednak zwykle łagodniejszy. Szczepienia przeciwko grypie zmniejszają liczbę hospitalizacji szczepionych o 50–60% oraz redukują liczbę zgonów o 80%. Powinniśmy pamiętać, że wytworzenie odporności po szczepieniu trwa ok. 2 tyg. i w tym czasie należy unikać możliwości zarażenia.
2. Od czego zależy skuteczność szczepienia?
Przede wszystkim od tego, co pacjenci rozumieją przez skuteczność. Punktami końcowymi w ocenie skuteczności mogą być: skuteczność w zapobieganiu grypie potwierdzonej izolacją wirusa, w zapobieganiu chorobie grypopodobnej (bez badań wirusologicznych), skuteczność w zapobieganiu zgonom, skuteczność w zapobieganiu hospitalizacji oraz absencji chorobowej. Skuteczność zależy od wieku i stanu zdrowia zaszczepionych. Najwyższa jest u osób zdrowych, gorsza u najmłodszych dzieci oraz osób z chorobami przewlekłymi i starszych. W tych ostatnich grupach pomimo mniejszej skuteczności w zapobieganiu samemu zachorowaniu wykazano bardzo dobrą skuteczność w zapobieganiu hospitalizacjom i zgonom.
3. Jakie szczepionki zaleca się w zapobieganiu grypie sezonowej w Polsce?
Polscy pacjenci mogą być uodparniani nieżywymi (inaktywowanymi), trójwalentnymi szczepionkami przeciwko grypie sezonowej. Na rynku dostępnych jest kilka szczepionek (z rozdzielonym wirionem albo podjednostkowe) o porównywanej dobrej skuteczności i profilu bezpieczeństwa. Stosowanie szczepionek trójwalentnych pozostaje podstawą zapobiegania grypie sezonowej na świecie.
 Skuteczność szczepionki w zapobieganiu zachorowaniu wynosi ok. 77–91% u zdrowych dorosłych oraz ok. 70% u osób starszych. Najniższe, pesymistyczne szacunki wskazują na skuteczność 30–40% u osób starszych po 65-tym roku życia. Jest zatem możliwe, że niektórzy zaszczepieni zachorują na grypę. Najczęściej bywa tak w przypadku, gdy kontakt z wirusem nastąpił tuż przed szczepieniem lub zanim szczepienie zadziałało. U osób szczepionych przebieg choroby jest jednak zwykle łagodniejszy. Szczepienia przeciwko grypie zmniejszają liczbę hospitalizacji szczepionych o 50–60% oraz redukują liczbę zgonów o 80%. Powinniśmy pamiętać, że wytworzenie odporności po szczepieniu trwa ok. 2 tyg. i w tym czasie należy unikać możliwości zarażenia.
Skuteczność szczepionki w zapobieganiu zachorowaniu wynosi ok. 77–91% u zdrowych dorosłych oraz ok. 70% u osób starszych. Najniższe, pesymistyczne szacunki wskazują na skuteczność 30–40% u osób starszych po 65-tym roku życia. Jest zatem możliwe, że niektórzy zaszczepieni zachorują na grypę. Najczęściej bywa tak w przypadku, gdy kontakt z wirusem nastąpił tuż przed szczepieniem lub zanim szczepienie zadziałało. U osób szczepionych przebieg choroby jest jednak zwykle łagodniejszy. Szczepienia przeciwko grypie zmniejszają liczbę hospitalizacji szczepionych o 50–60% oraz redukują liczbę zgonów o 80%. Powinniśmy pamiętać, że wytworzenie odporności po szczepieniu trwa ok. 2 tyg. i w tym czasie należy unikać możliwości zarażenia.2. Od czego zależy skuteczność szczepienia?
Przede wszystkim od tego, co pacjenci rozumieją przez skuteczność. Punktami końcowymi w ocenie skuteczności mogą być: skuteczność w zapobieganiu grypie potwierdzonej izolacją wirusa, w zapobieganiu chorobie grypopodobnej (bez badań wirusologicznych), skuteczność w zapobieganiu zgonom, skuteczność w zapobieganiu hospitalizacji oraz absencji chorobowej. Skuteczność zależy od wieku i stanu zdrowia zaszczepionych. Najwyższa jest u osób zdrowych, gorsza u najmłodszych dzieci oraz osób z chorobami przewlekłymi i starszych. W tych ostatnich grupach pomimo mniejszej skuteczności w zapobieganiu samemu zachorowaniu wykazano bardzo dobrą skuteczność w zapobieganiu hospitalizacjom i zgonom.
3. Jakie szczepionki zaleca się w zapobieganiu grypie sezonowej w Polsce?
Polscy pacjenci mogą być uodparniani nieżywymi (inaktywowanymi), trójwalentnymi szczepionkami przeciwko grypie sezonowej. Na rynku dostępnych jest kilka szczepionek (z rozdzielonym wirionem albo podjednostkowe) o porównywanej dobrej skuteczności i profilu bezpieczeństwa. Stosowanie szczepionek trójwalentnych pozostaje podstawą zapobiegania grypie sezonowej na świecie.
4. Jakie są nazwy szczepionek?
W Polsce są dostępne w sprzedaży 3 szczepionki przeciwko grypie sezonowej: Influvac (firmy Solvay), Fluarix (firmy GSK) i Vaxigrip (firmy SanofiPasteur). Europejska Agencja
ds. Rejestracji Leków (EMEA) zarejestrowała do tej pory (grudzień 2009 roku) 3 szczepionki przeciwko grypie pandemicznej A/H1N1v dopuszczone do użytku na terenie Unii Europejskiej: Celvapan (firmy Baxter), Focetria (firmy Novartis) i Pandemrix (firmy GSK). Węgierska Agencja ds. Rejestracji Laków zarejestrowała natomiast szczepionkę Fluval P (firma Omninvest), która jest dopuszczona do użytku tylko na Węgrzech, a ostatnio Francuska Agencja ds. Rejestracji Leków dopuściła na terenie Francji do obrotu szczepionkę pandemiczną Panenza (firmy SanofiPasteur).
 5. Czy istnieje szczepionka donosowa?
5. Czy istnieje szczepionka donosowa?
Uproszczenie sposobu podawania szczepionki, która musi być podawana przed każdym sezonem, może mieć duże znaczenie. W Europie dotychczas nie zarejestrowano skutecznej szczepionki donosowej, która ze względu na zawartość żywego, osłabionego działaniem zimna wirusa grypy byłaby adresowana do osób zdrowych w wieku od 2-ego do 49-ego roku życia spoza grup ryzyka.
ds. Rejestracji Leków (EMEA) zarejestrowała do tej pory (grudzień 2009 roku) 3 szczepionki przeciwko grypie pandemicznej A/H1N1v dopuszczone do użytku na terenie Unii Europejskiej: Celvapan (firmy Baxter), Focetria (firmy Novartis) i Pandemrix (firmy GSK). Węgierska Agencja ds. Rejestracji Laków zarejestrowała natomiast szczepionkę Fluval P (firma Omninvest), która jest dopuszczona do użytku tylko na Węgrzech, a ostatnio Francuska Agencja ds. Rejestracji Leków dopuściła na terenie Francji do obrotu szczepionkę pandemiczną Panenza (firmy SanofiPasteur).
 5. Czy istnieje szczepionka donosowa?
5. Czy istnieje szczepionka donosowa?Uproszczenie sposobu podawania szczepionki, która musi być podawana przed każdym sezonem, może mieć duże znaczenie. W Europie dotychczas nie zarejestrowano skutecznej szczepionki donosowej, która ze względu na zawartość żywego, osłabionego działaniem zimna wirusa grypy byłaby adresowana do osób zdrowych w wieku od 2-ego do 49-ego roku życia spoza grup ryzyka.
6. Co to jest szczepionka środskórna?
Inną, bardzo obiecująca metodą wydaje się upowszechnienie szczepień szczepionką śródskórną, której stosowanie pozwala na uproszczenie zabiegu szczepienia i wyeliminowanie obaw związanych z iniekcją przy zachowaniu tej samej dobrej skuteczności. Taka szczepionka jest dostępna na polskim rynku. Szczepienia śródskórne są bardziej efektywne niż domięśniowe i w ich przypadku wystarczy ułamek dawki stosowanej domięśniowo. Wykonanie iniekcji śródskórnej za pomocą klasycznego sprzętu nie jest proste i wymaga specjalnego treningu, dlatego opracowano nowy rodzaj strzykawki, w którym szczepionka jest sprzedawana i dystrybuowana. Umożliwia ona precyzyjne podawanie szczepionki w sposób niebolesny i łatwy do wykonania. Igła ma zaledwie 1,5 mm długości, w porównaniu z 16 mm w metodzie tradycyjnej.
7. Czy szczepionka przeciwko grypie sezonowej, może ochronić albo złagodzić przebieg grypy pandemicznej?
Nie. Szczepienie w tym sezonie epidemicznym ani w poprzednich latach nie ma znaczenia w zapobieganiu lub łagodzeniu zakażeń wywołanych wirusem nowej grypy. Wariant wirusa zawarty w szczepionce różni się znacznie od nowego H1N1.
8. Czy udowodniono skuteczność i bezpieczeństwo szczepień przeciwko grypie sezonowej u kobiet ciężarnych?
Tak. Zastosowanie szczepionki u kobiet w III trymestrze ciąży zredukowało u zaszczepionych kobiet o 36% liczbę zachorowań na chorobę grypopodobną z gorączką oraz zmniejszyło liczbę zakażeń wirusem grypy u ich niemowląt w pierwszych 5 miesiącach życia o 63% w porównaniu z grupą dzieci urodzonych przez niezaszczepione matki. Szczepienia ciężarnych są bezpieczne dla matek i płodów.
7. Czy szczepionka przeciwko grypie sezonowej, może ochronić albo złagodzić przebieg grypy pandemicznej?
Nie. Szczepienie w tym sezonie epidemicznym ani w poprzednich latach nie ma znaczenia w zapobieganiu lub łagodzeniu zakażeń wywołanych wirusem nowej grypy. Wariant wirusa zawarty w szczepionce różni się znacznie od nowego H1N1.
8. Czy udowodniono skuteczność i bezpieczeństwo szczepień przeciwko grypie sezonowej u kobiet ciężarnych?
Tak. Zastosowanie szczepionki u kobiet w III trymestrze ciąży zredukowało u zaszczepionych kobiet o 36% liczbę zachorowań na chorobę grypopodobną z gorączką oraz zmniejszyło liczbę zakażeń wirusem grypy u ich niemowląt w pierwszych 5 miesiącach życia o 63% w porównaniu z grupą dzieci urodzonych przez niezaszczepione matki. Szczepienia ciężarnych są bezpieczne dla matek i płodów.
9. Jakie są korzyści ze szczepienia?
Korzyści ze szczepienia są tym większe, im sezon grypowy jest cięższy (tzn. im więcej osób choruje, czego nigdy nie można precyzyjnie przewidzieć przed jego nadejściem) oraz im większe jest ryzyko ciężkiego przebiegu choroby i powikłań – a to zależy od występowania czynników ryzyka medycznego u pacjenta (p. grupy ryzyka powyżej), a także od zjadliwości wirusów. Korzyści indywidualne wahają się od uniknięcia zachorowania i konieczności leżenia w łóżku przez tydzień, przez uniknięcie hospitalizacji z powodu powikłań grypy lub pogorszenia przebiegu przewlekłej choroby podstawowej (np. serca, płuc, cukrzycy), aż do zmniejszenia ryzyka zgonu. Dzięki szczepieniu ryzyko tych niekorzystnych następstw można zmniejszyć o 20-85%. Dodatkowe korzyści z powszechnych szczepień dla zdrowia publicznego to: ograniczenie szerzenia się zakażeń i zachorowań (dzięki czemu chroni się także osoby, które z różnych przyczyn nie mogą być szczepione, np. niemowlęta do 6-tego mż.) oraz zapobieganie lub przerwanie epidemii.
10. Jakie korzyści ze szczepienia może odnieść pacjent z chorobą wieńcową?
Korzyści są wymierne, a wyniki prawidłowo przeprowadzonych badań klinicznych bardzo zachęcające. Skuteczność szczepienia w zmniejszeniu ryzyka wystąpienia zgonu u pacjentów z chorobą wieńcową (n = 956) wyniosła 61%. Zgony odnotowano u 2,3% zaszczepionych w porównaniu z 5,8% w grupie niezaszczepionej. U pacjentów po zawale serca bardzo wyraźnie zmniejszyło się także ryzyko wystąpienia epizodu niedokrwienia mięśnia sercowego. W ciągu roku po szczepieniu istotny epizod niedokrwienia wystąpił u 17,5% niezaszczepionych oraz u 10,2% w grupie zaszczepionej – skuteczność szczepionki 42%. Korzyść ze szczepienia odniósł 1 na 14 zaszczepionych pacjentów. Dla porównania – w przypadku ostrego zapalenia gardła trzeba przeleczyć antybiotykiem ponad 140 osób powyżej 40-ego roku życia, aby jedna odniosła z tego korzyść. Dlatego szczepionki przeciwko grypie zalecane są przez wszystkie towarzystwa kardiologiczne.
 11. Jakie korzyści ze szczepienia odniosą pacjenci z przewlekłą obturacyjną chorobą płuc?
11. Jakie korzyści ze szczepienia odniosą pacjenci z przewlekłą obturacyjną chorobą płuc?
W przewlekłej obturacyjnej chorobie płuc szczepienie przeciwko grypie obniża ryzyko wystąpienia zaostrzeń aż o 87%. Należy również przypomnieć pacjentom o dodatkowej możliwości zapobiegania powikłaniom bakteryjnym grypy szczepionką polisacharydową (Pneumo 23). Szczepionki przeciwko grypie i pneumokokom działają synergistycznie. Ich zsumowana skuteczność w zapobieganiu hospitalizacji z powodu zapalenia płuc wyniosła 63%, a umieralność zmniejszyła się o 81%.
12. Jakie korzyści ze szczepienia odniosą osoby z cukrzycą?
Bardzo duże. Badanie kliniczne PRISMA (n = 1753 pacjentów) wykazało zmniejszenie umieralności ogólnej (z jakiegokolwiek powodu) o 58% oraz zmniejszenie częstości hospitalizacji o 54–79%.
13. Jakie korzyści ze szczepienia odniosą pensjonariusze domów przewlekłej opieki?
Bardzo duże. Badania kilkudziesięciu tysięcy pacjentów wykazały zmniejszenie umieralności ogólnej (z jakiegokolwiek powodu) o 42%, zmniejszenie potrzeby hospitalizacji o 45% oraz występowania zapalenia płuc o 46%. W tej grupie mało istotnymi miernikami skuteczności są zapobieganie grypie potwierdzonej wirusologicznie i chorobie grypopodobnej.
14. Jakie korzyści szczepienie daje zdrowym osobom w wieku 50–64 lat?
W tej grupie wiekowej obserwuje się nie tyle zmniejszenie hospitalizacji, co przede wszystkim zmniejszenie absencji chorobowej. W krajach europejskich szczepienie zmniejsza absencję o 31–14%. Przynosi to wymierne korzyści z perspektywy społecznej. Ograniczenie hospitalizacji o 20 do 6% są również wymierne. Skuteczność szczepienia w tej grupie wiekowej jest wyjątkowo duża i dobrze udokumentowana – w zapobieganiu potwierdzonej grypie 80% oraz chorobie grypopodobnej 30%.
10. Jakie korzyści ze szczepienia może odnieść pacjent z chorobą wieńcową?
Korzyści są wymierne, a wyniki prawidłowo przeprowadzonych badań klinicznych bardzo zachęcające. Skuteczność szczepienia w zmniejszeniu ryzyka wystąpienia zgonu u pacjentów z chorobą wieńcową (n = 956) wyniosła 61%. Zgony odnotowano u 2,3% zaszczepionych w porównaniu z 5,8% w grupie niezaszczepionej. U pacjentów po zawale serca bardzo wyraźnie zmniejszyło się także ryzyko wystąpienia epizodu niedokrwienia mięśnia sercowego. W ciągu roku po szczepieniu istotny epizod niedokrwienia wystąpił u 17,5% niezaszczepionych oraz u 10,2% w grupie zaszczepionej – skuteczność szczepionki 42%. Korzyść ze szczepienia odniósł 1 na 14 zaszczepionych pacjentów. Dla porównania – w przypadku ostrego zapalenia gardła trzeba przeleczyć antybiotykiem ponad 140 osób powyżej 40-ego roku życia, aby jedna odniosła z tego korzyść. Dlatego szczepionki przeciwko grypie zalecane są przez wszystkie towarzystwa kardiologiczne.
 11. Jakie korzyści ze szczepienia odniosą pacjenci z przewlekłą obturacyjną chorobą płuc?
11. Jakie korzyści ze szczepienia odniosą pacjenci z przewlekłą obturacyjną chorobą płuc?W przewlekłej obturacyjnej chorobie płuc szczepienie przeciwko grypie obniża ryzyko wystąpienia zaostrzeń aż o 87%. Należy również przypomnieć pacjentom o dodatkowej możliwości zapobiegania powikłaniom bakteryjnym grypy szczepionką polisacharydową (Pneumo 23). Szczepionki przeciwko grypie i pneumokokom działają synergistycznie. Ich zsumowana skuteczność w zapobieganiu hospitalizacji z powodu zapalenia płuc wyniosła 63%, a umieralność zmniejszyła się o 81%.
12. Jakie korzyści ze szczepienia odniosą osoby z cukrzycą?
Bardzo duże. Badanie kliniczne PRISMA (n = 1753 pacjentów) wykazało zmniejszenie umieralności ogólnej (z jakiegokolwiek powodu) o 58% oraz zmniejszenie częstości hospitalizacji o 54–79%.
13. Jakie korzyści ze szczepienia odniosą pensjonariusze domów przewlekłej opieki?
Bardzo duże. Badania kilkudziesięciu tysięcy pacjentów wykazały zmniejszenie umieralności ogólnej (z jakiegokolwiek powodu) o 42%, zmniejszenie potrzeby hospitalizacji o 45% oraz występowania zapalenia płuc o 46%. W tej grupie mało istotnymi miernikami skuteczności są zapobieganie grypie potwierdzonej wirusologicznie i chorobie grypopodobnej.
14. Jakie korzyści szczepienie daje zdrowym osobom w wieku 50–64 lat?
W tej grupie wiekowej obserwuje się nie tyle zmniejszenie hospitalizacji, co przede wszystkim zmniejszenie absencji chorobowej. W krajach europejskich szczepienie zmniejsza absencję o 31–14%. Przynosi to wymierne korzyści z perspektywy społecznej. Ograniczenie hospitalizacji o 20 do 6% są również wymierne. Skuteczność szczepienia w tej grupie wiekowej jest wyjątkowo duża i dobrze udokumentowana – w zapobieganiu potwierdzonej grypie 80% oraz chorobie grypopodobnej 30%.
Garść informacji dla sceptyków:
1. Czy szczepienia na grypę są ryzykowne?
Ryzyko nieszczepienia i zachorowania jest wielokrotnie wyższe. Ryzyko wystąpienia zespołu Guillana-Barrégo po przechorowaniu grypy jest 10-krotnie wyższe niż po szczepieniu przeciwko grypie. Szczepionka, podobnie jak wszystkie leki, może potencjalnie spowodować poważne powikłania, jak również ciężkie reakcje uczuleniowe, jednak ryzyko wystąpienia ciężkich NOP po szczepieniu przeciwko grypie jest skrajnie małe. Częstym powodem do obaw jest uczulenie na białko jaja kurzego. Praktycznie można wyselekcjonować grupę osób zagrożonych, zadając pytanie, czy kiedykolwiek wystąpiły objawy nagłego obrzęku śluzówek jamy ustnej, krtani lub oskrzeli po spożyciu bądź w trakcie przygotowania jajecznicy w bezpośrednim otoczeniu osoby nadwrażliwej. Poważne problemy ze zdrowiem związane ze szczepieniem przeciwko grypie są bardzo rzadkie. Wirus w szczepionce jest zabity i nie może wywołać choroby. Do częstych łagodnych niepożądanych odczynów poszczepiennych należą: tkliwość i ból w miejscu wstrzyknięcia, lokalne zaczerwienienie skóry oraz stan podgorączkowy lub gorączka. Badania na dużej grupie dzieci i dorosłych wykazały, że szczepionka grypowa nie pogarsza nawet ciężkiej postaci astmy oskrzelowej. Pewnych osób nie powinno się szczepić, tj.: niemowląt poniżej 6-ego miesiąca życia, pacjentów silnie uczulonych na białko jaja kurzego lub inne składniki szczepionki, jak też osób podających w wywiadzie zespół Guillaina-Barrégo.
zadając pytanie, czy kiedykolwiek wystąpiły objawy nagłego obrzęku śluzówek jamy ustnej, krtani lub oskrzeli po spożyciu bądź w trakcie przygotowania jajecznicy w bezpośrednim otoczeniu osoby nadwrażliwej. Poważne problemy ze zdrowiem związane ze szczepieniem przeciwko grypie są bardzo rzadkie. Wirus w szczepionce jest zabity i nie może wywołać choroby. Do częstych łagodnych niepożądanych odczynów poszczepiennych należą: tkliwość i ból w miejscu wstrzyknięcia, lokalne zaczerwienienie skóry oraz stan podgorączkowy lub gorączka. Badania na dużej grupie dzieci i dorosłych wykazały, że szczepionka grypowa nie pogarsza nawet ciężkiej postaci astmy oskrzelowej. Pewnych osób nie powinno się szczepić, tj.: niemowląt poniżej 6-ego miesiąca życia, pacjentów silnie uczulonych na białko jaja kurzego lub inne składniki szczepionki, jak też osób podających w wywiadzie zespół Guillaina-Barrégo.
2. Czy podanie szczepionki może spowodować grypę?
Dostępne w Polsce szczepionki podawane w zastrzykach zawierają zabite wirusy grypy – oznacza to, że zachorowanie jest niemożliwe. Skład szczepionek przeciwko grypie sezonowej jest co roku aktualizowany na podstawie zaleceń WHO i przynajmniej jeden z 3 rodzajów wirusa, z których się je wytwarza, jest zmieniany, aby skuteczność szczepienia w nadchodzącym sezonie była optymalna. Rejestracja jakiejkolwiek szczepionki przez Europejską Agencją ds. Rejestracji Leków (EMEA) jest gwarancją, że produkt jest wystarczająco bezpieczny, aby dopuścić go do stosowania w krajach Unii Europejskiej.
Ryzyko nieszczepienia i zachorowania jest wielokrotnie wyższe. Ryzyko wystąpienia zespołu Guillana-Barrégo po przechorowaniu grypy jest 10-krotnie wyższe niż po szczepieniu przeciwko grypie. Szczepionka, podobnie jak wszystkie leki, może potencjalnie spowodować poważne powikłania, jak również ciężkie reakcje uczuleniowe, jednak ryzyko wystąpienia ciężkich NOP po szczepieniu przeciwko grypie jest skrajnie małe. Częstym powodem do obaw jest uczulenie na białko jaja kurzego. Praktycznie można wyselekcjonować grupę osób zagrożonych,
 zadając pytanie, czy kiedykolwiek wystąpiły objawy nagłego obrzęku śluzówek jamy ustnej, krtani lub oskrzeli po spożyciu bądź w trakcie przygotowania jajecznicy w bezpośrednim otoczeniu osoby nadwrażliwej. Poważne problemy ze zdrowiem związane ze szczepieniem przeciwko grypie są bardzo rzadkie. Wirus w szczepionce jest zabity i nie może wywołać choroby. Do częstych łagodnych niepożądanych odczynów poszczepiennych należą: tkliwość i ból w miejscu wstrzyknięcia, lokalne zaczerwienienie skóry oraz stan podgorączkowy lub gorączka. Badania na dużej grupie dzieci i dorosłych wykazały, że szczepionka grypowa nie pogarsza nawet ciężkiej postaci astmy oskrzelowej. Pewnych osób nie powinno się szczepić, tj.: niemowląt poniżej 6-ego miesiąca życia, pacjentów silnie uczulonych na białko jaja kurzego lub inne składniki szczepionki, jak też osób podających w wywiadzie zespół Guillaina-Barrégo.
zadając pytanie, czy kiedykolwiek wystąpiły objawy nagłego obrzęku śluzówek jamy ustnej, krtani lub oskrzeli po spożyciu bądź w trakcie przygotowania jajecznicy w bezpośrednim otoczeniu osoby nadwrażliwej. Poważne problemy ze zdrowiem związane ze szczepieniem przeciwko grypie są bardzo rzadkie. Wirus w szczepionce jest zabity i nie może wywołać choroby. Do częstych łagodnych niepożądanych odczynów poszczepiennych należą: tkliwość i ból w miejscu wstrzyknięcia, lokalne zaczerwienienie skóry oraz stan podgorączkowy lub gorączka. Badania na dużej grupie dzieci i dorosłych wykazały, że szczepionka grypowa nie pogarsza nawet ciężkiej postaci astmy oskrzelowej. Pewnych osób nie powinno się szczepić, tj.: niemowląt poniżej 6-ego miesiąca życia, pacjentów silnie uczulonych na białko jaja kurzego lub inne składniki szczepionki, jak też osób podających w wywiadzie zespół Guillaina-Barrégo.2. Czy podanie szczepionki może spowodować grypę?
Dostępne w Polsce szczepionki podawane w zastrzykach zawierają zabite wirusy grypy – oznacza to, że zachorowanie jest niemożliwe. Skład szczepionek przeciwko grypie sezonowej jest co roku aktualizowany na podstawie zaleceń WHO i przynajmniej jeden z 3 rodzajów wirusa, z których się je wytwarza, jest zmieniany, aby skuteczność szczepienia w nadchodzącym sezonie była optymalna. Rejestracja jakiejkolwiek szczepionki przez Europejską Agencją ds. Rejestracji Leków (EMEA) jest gwarancją, że produkt jest wystarczająco bezpieczny, aby dopuścić go do stosowania w krajach Unii Europejskiej.
3. Dlaczego w niektórych szczepionkach jest tiomersal i czy jest on bezpieczny?
Tiomersal jest związkiem organicznym rtęci (zawiera ok. 50% etylenu rtęci) o bardzo silnych właściwościach przeciwbakteryjnych i przeciwgrzybicznych. Jest obecny w wielodawkowych opakowaniach 2 z 3 zarejestrowanych w Europie przez EMEA szczepionek przeciwko grypie pandemicznej (w jednej w ilości 2,5 lub 5 μg/dawkę, a w drugiej 50 μg/dawkę) w celu zabezpieczenia preparatu przed skażeniem bakteriami podczas produkcji i po rozpuszczeniu oraz przygotowaniu do użytku. Jest także w szczepionce pandemicznej produkowanej i zarejestrowanej lokalnie na Węgrzech oraz w wielodawkowych opakowaniach szczepionki zarejestrowanej we Francji. Tiomersalu nie zawierają natomiast szczepionki dostępne w opakowaniach jednodawkowych – 1 z 3 zarejestrowanych w Europie przez EMEA preparatów przeciwko grypie pandemicznej i pandemiczna szczepionka francuska oraz żadna z dostępnych w Polsce szczepionek przeciwko grypie sezonowej.
Tiomersal jest związkiem organicznym rtęci (zawiera ok. 50% etylenu rtęci) o bardzo silnych właściwościach przeciwbakteryjnych i przeciwgrzybicznych. Jest obecny w wielodawkowych opakowaniach 2 z 3 zarejestrowanych w Europie przez EMEA szczepionek przeciwko grypie pandemicznej (w jednej w ilości 2,5 lub 5 μg/dawkę, a w drugiej 50 μg/dawkę) w celu zabezpieczenia preparatu przed skażeniem bakteriami podczas produkcji i po rozpuszczeniu oraz przygotowaniu do użytku. Jest także w szczepionce pandemicznej produkowanej i zarejestrowanej lokalnie na Węgrzech oraz w wielodawkowych opakowaniach szczepionki zarejestrowanej we Francji. Tiomersalu nie zawierają natomiast szczepionki dostępne w opakowaniach jednodawkowych – 1 z 3 zarejestrowanych w Europie przez EMEA preparatów przeciwko grypie pandemicznej i pandemiczna szczepionka francuska oraz żadna z dostępnych w Polsce szczepionek przeciwko grypie sezonowej.
Garść informacji o pandemii grypy i szczepionce pandemicznej:
1. Co to jest pandemia grypy?
 To epidemia spowodowana nowym wariantem wirusa grypy A, występująca jednocześnie w wielu regionach i krajach świata. Ponieważ w populacji albo w jej większości nie występuje specyficzna odporność, dochodzi do powszechnych zachorowań oraz bardzo szybkiej transmisji zakażeń. Nawet w przypadku ograniczonej zjadliwości wirusa i w większości łagodnego przebiegu choroby, pandemia może – z powodu bardzo dużej liczby zachorowań w ograniczonym okresie – wywoływać problemy na skutek niewydolności systemu ochrony zdrowia. Światowa epidemia o niespotykanej intensywności (choruje od ponad 20% do ponad 40% populacji) wywołana zupełnie nowym podtypem wirusa grypy jest nazywana pandemią. Pandemię ogłasza Światowa Organizacja Zdrowia (WHO) na podstawie ściśle określonych kryteriów.
To epidemia spowodowana nowym wariantem wirusa grypy A, występująca jednocześnie w wielu regionach i krajach świata. Ponieważ w populacji albo w jej większości nie występuje specyficzna odporność, dochodzi do powszechnych zachorowań oraz bardzo szybkiej transmisji zakażeń. Nawet w przypadku ograniczonej zjadliwości wirusa i w większości łagodnego przebiegu choroby, pandemia może – z powodu bardzo dużej liczby zachorowań w ograniczonym okresie – wywoływać problemy na skutek niewydolności systemu ochrony zdrowia. Światowa epidemia o niespotykanej intensywności (choruje od ponad 20% do ponad 40% populacji) wywołana zupełnie nowym podtypem wirusa grypy jest nazywana pandemią. Pandemię ogłasza Światowa Organizacja Zdrowia (WHO) na podstawie ściśle określonych kryteriów.
2. Czy w przeszłości występowały pandemie grypy?
W XX wieku wystąpiły trzy pandemie grypy – w 1918, 1957 i 1968 roku. Najciężej przebiegała tzw. hiszpanka (lata 1918–1919), która pochłonęła 20–50 mln ofiar na całym świecie. Przyczyna tak dużej śmiertelności nie jest jasna. Dużą rolę odegrała prawdopodobnie zjadliwość wirusa, brak antybiotyków do leczenia powikłań bakteryjnych (szczególnie w przypadku hiszpanki), bardzo bliskie kontakty pomiędzy chorymi (niewiedza o naturze choroby) oraz brak możliwości intensywnej terapii medycznej. W latach 1957–1958 i 1968–1969 wystąpiły dwie pandemie, z powodu których zmarło szacunkowo ok. 1 mln osób. Istnieją pośrednie dowody, że pandemie występowały także przed XX wiekiem.
3. Skąd pochodzi wirus nowej grypy A/H1N1?
Dokładne źródło pochodzenia nie jest znane. Wiadomo, że podczas ostatnich kilku lat w USA krążyły podobne wirusy H1N1, zawierające geny pochodzące od wirusów grypy ludzi, świń i ptaków. Obserwowano tylko sporadyczne przypadki zachorowań u ludzi i wyjątkowo przypadki transmisji zakażeń z człowieka na człowieka. Nowy wirus H1N1 wykryty po raz pierwszy w kwietniu 2009 roku zawiera dodatkowo gen wirusa świń znany z Europy i Azji, a pochodzący pierwotnie od wirusa grypy ptasiej. W populacji ludzi krążyły dotychczas wirusy grypy sezonowej A (H1N1 i H3N2) oraz grypy sezonowej B.
 4. Jak duże jest ryzyko rozpowszechnienia nowej grypy w Polsce?
4. Jak duże jest ryzyko rozpowszechnienia nowej grypy w Polsce?
Niemożliwe jest zahamowanie rozsiewu zakażeń w Polsce i na świecie. Liczba przypadków w Polsce ciągle wzrasta. Prowadzi się przygotowania antykryzysowe oraz działania spowalniające transmisję zakażeń. Podczas poprzednich pandemii obserwowano zjawisko dwóch szczytów zachorowań – po pierwotnej umiarkowanej fali zachorowań, po czasie utajenia, nadchodziła druga, bardziej niebezpieczna.
5. Jakie niebezpieczeństwo wynika z zakażenia wirusem nowej grypy?
Choroba przebiega najczęściej łagodnie, ale obserwuje się też ciężki przebieg (pierwotne wirusowe zapalenie płuc) oraz przypadki śmiertelne. W populacji nie występuje odporność na zachorowania. W odróżnieniu od grypy sezonowej, chorują przede wszystkim ludzie młodzi. Nie dysponujemy jeszcze szczepionką. Nie można przewidzieć rozwoju sytuacji w nadchodzącym sezonie jesienno-zimowym.
6. Kto jest szczególnie narażony na skutki zakażenia wirusem pandemicznym?
W czasie epidemii grypy sezonowej najbardziej narażone były osoby starsze (powyżej 65-ego roku życia), z chorobami przewlekłymi, u których najczęstszym powikłaniem było bakteryjne zapalenie płuc oraz występowały przypadki zgonów. W przypadku wirusa pandemicznego u ludzi starszych obserwuje się pewną odporność spowodowaną wcześniejszym kontaktem z podobnym wariantem wirusa w przeszłości albo wielokrotnym kontaktem z wirusami H1N1 (pomimo znacznej odrębności wirusa nowej grypy H1N1). Nie można jednak przewidzieć stopnia ochrony. System odpornościowy młodej części populacji nie miał do tej pory kontaktu z podobnym wirusem. Według danych WHO ciężkie przebiegi choroby obserwuje się nie tylko u osób z grup ryzyka. W sposób szczególny na ciężki przebieg choroby narażone są kobiety w ciąży, a 1/3 do 1/2 przypadków ciężko przebiegającej grypy odnotowano u chorych w młodym wieku. U ciężarnych występuje 4 razy większe ryzyko wystąpienia hospitalizacji niż w populacji ogólnej w tym samym wieku. W przypadkach śmiertelnych, odnotowanych w USA, nie występowały żadne inne czynniki ryzyka, ale kobiety nie były odpowiednio wcześnie leczone oseltamiwirem.
7. Jaka szczepionka przeciwko grypie pandemicznej?
 To epidemia spowodowana nowym wariantem wirusa grypy A, występująca jednocześnie w wielu regionach i krajach świata. Ponieważ w populacji albo w jej większości nie występuje specyficzna odporność, dochodzi do powszechnych zachorowań oraz bardzo szybkiej transmisji zakażeń. Nawet w przypadku ograniczonej zjadliwości wirusa i w większości łagodnego przebiegu choroby, pandemia może – z powodu bardzo dużej liczby zachorowań w ograniczonym okresie – wywoływać problemy na skutek niewydolności systemu ochrony zdrowia. Światowa epidemia o niespotykanej intensywności (choruje od ponad 20% do ponad 40% populacji) wywołana zupełnie nowym podtypem wirusa grypy jest nazywana pandemią. Pandemię ogłasza Światowa Organizacja Zdrowia (WHO) na podstawie ściśle określonych kryteriów.
To epidemia spowodowana nowym wariantem wirusa grypy A, występująca jednocześnie w wielu regionach i krajach świata. Ponieważ w populacji albo w jej większości nie występuje specyficzna odporność, dochodzi do powszechnych zachorowań oraz bardzo szybkiej transmisji zakażeń. Nawet w przypadku ograniczonej zjadliwości wirusa i w większości łagodnego przebiegu choroby, pandemia może – z powodu bardzo dużej liczby zachorowań w ograniczonym okresie – wywoływać problemy na skutek niewydolności systemu ochrony zdrowia. Światowa epidemia o niespotykanej intensywności (choruje od ponad 20% do ponad 40% populacji) wywołana zupełnie nowym podtypem wirusa grypy jest nazywana pandemią. Pandemię ogłasza Światowa Organizacja Zdrowia (WHO) na podstawie ściśle określonych kryteriów.2. Czy w przeszłości występowały pandemie grypy?
W XX wieku wystąpiły trzy pandemie grypy – w 1918, 1957 i 1968 roku. Najciężej przebiegała tzw. hiszpanka (lata 1918–1919), która pochłonęła 20–50 mln ofiar na całym świecie. Przyczyna tak dużej śmiertelności nie jest jasna. Dużą rolę odegrała prawdopodobnie zjadliwość wirusa, brak antybiotyków do leczenia powikłań bakteryjnych (szczególnie w przypadku hiszpanki), bardzo bliskie kontakty pomiędzy chorymi (niewiedza o naturze choroby) oraz brak możliwości intensywnej terapii medycznej. W latach 1957–1958 i 1968–1969 wystąpiły dwie pandemie, z powodu których zmarło szacunkowo ok. 1 mln osób. Istnieją pośrednie dowody, że pandemie występowały także przed XX wiekiem.
3. Skąd pochodzi wirus nowej grypy A/H1N1?
Dokładne źródło pochodzenia nie jest znane. Wiadomo, że podczas ostatnich kilku lat w USA krążyły podobne wirusy H1N1, zawierające geny pochodzące od wirusów grypy ludzi, świń i ptaków. Obserwowano tylko sporadyczne przypadki zachorowań u ludzi i wyjątkowo przypadki transmisji zakażeń z człowieka na człowieka. Nowy wirus H1N1 wykryty po raz pierwszy w kwietniu 2009 roku zawiera dodatkowo gen wirusa świń znany z Europy i Azji, a pochodzący pierwotnie od wirusa grypy ptasiej. W populacji ludzi krążyły dotychczas wirusy grypy sezonowej A (H1N1 i H3N2) oraz grypy sezonowej B.
 4. Jak duże jest ryzyko rozpowszechnienia nowej grypy w Polsce?
4. Jak duże jest ryzyko rozpowszechnienia nowej grypy w Polsce?Niemożliwe jest zahamowanie rozsiewu zakażeń w Polsce i na świecie. Liczba przypadków w Polsce ciągle wzrasta. Prowadzi się przygotowania antykryzysowe oraz działania spowalniające transmisję zakażeń. Podczas poprzednich pandemii obserwowano zjawisko dwóch szczytów zachorowań – po pierwotnej umiarkowanej fali zachorowań, po czasie utajenia, nadchodziła druga, bardziej niebezpieczna.
5. Jakie niebezpieczeństwo wynika z zakażenia wirusem nowej grypy?
Choroba przebiega najczęściej łagodnie, ale obserwuje się też ciężki przebieg (pierwotne wirusowe zapalenie płuc) oraz przypadki śmiertelne. W populacji nie występuje odporność na zachorowania. W odróżnieniu od grypy sezonowej, chorują przede wszystkim ludzie młodzi. Nie dysponujemy jeszcze szczepionką. Nie można przewidzieć rozwoju sytuacji w nadchodzącym sezonie jesienno-zimowym.
6. Kto jest szczególnie narażony na skutki zakażenia wirusem pandemicznym?
W czasie epidemii grypy sezonowej najbardziej narażone były osoby starsze (powyżej 65-ego roku życia), z chorobami przewlekłymi, u których najczęstszym powikłaniem było bakteryjne zapalenie płuc oraz występowały przypadki zgonów. W przypadku wirusa pandemicznego u ludzi starszych obserwuje się pewną odporność spowodowaną wcześniejszym kontaktem z podobnym wariantem wirusa w przeszłości albo wielokrotnym kontaktem z wirusami H1N1 (pomimo znacznej odrębności wirusa nowej grypy H1N1). Nie można jednak przewidzieć stopnia ochrony. System odpornościowy młodej części populacji nie miał do tej pory kontaktu z podobnym wirusem. Według danych WHO ciężkie przebiegi choroby obserwuje się nie tylko u osób z grup ryzyka. W sposób szczególny na ciężki przebieg choroby narażone są kobiety w ciąży, a 1/3 do 1/2 przypadków ciężko przebiegającej grypy odnotowano u chorych w młodym wieku. U ciężarnych występuje 4 razy większe ryzyko wystąpienia hospitalizacji niż w populacji ogólnej w tym samym wieku. W przypadkach śmiertelnych, odnotowanych w USA, nie występowały żadne inne czynniki ryzyka, ale kobiety nie były odpowiednio wcześnie leczone oseltamiwirem.
7. Jaka szczepionka przeciwko grypie pandemicznej?
W USA szczepionka jest dostępna od października 2009 roku, a w Polsce, od stycznia 2010 roku. Nie należy się jej obawiać, gdyż została przygotowana wg procedur stosowanych w szczepionkach przeciwko grypie sezonowej. Pierwsze doniesienia wskazują, że skuteczność i profil bezpieczeństwa szczepionki pandemicznej są bardzo podobne do szczepionki przeciwko grypie sezonowej. Oznacza to, że do powstania odporności wystarczy jedna dawka szczepionki. Tym samym będzie można zaszczepić więcej osób. Bezpieczeństwo szczepień jest dokładnie monitorowane. W pierwszych badaniach nie odnotowano poważnych NOP. Ból w miejscu wstrzyknięcia był zgłaszany przez 46,3%, a ból głowy przez 45% zaszczepionych.
8. Kto powinien szczepić się przeciwko grypie sezonowej, a kto pandemicznej?
 Rozwój pandemii nie zmienia zasad szczepienia przeciwko grypie sezonowej, która jest szczególnie groźna dla osób po 65-tym roku życia oraz osób z grup ryzyka wymienionych powyżej. Dotychczasowe doświadczenia wskazują, że urodzeni przed 1957 rokiem łagodniej chorują na grypę pandemiczną. Dostęp do szczepionki pandemicznej w Polsce w najbliższym sezonie będzie ograniczony. Zakupiono 4 mln dawek z zamiarem zaszczepienia pracowników służby zdrowia (ze względu na powtarzalne narażenie na kontakt z zakażonymi wirusem pacjentami), wybranych pracowników służb komunalnych oraz osób z grup ryzyka zakażenia H1N1 (kobiety ciężarne, dzieci z grup ryzyka, np. z astmą oskrzelową). Należy na bieżąco śledzić i stosować się do aktualnych wytycznych.
Rozwój pandemii nie zmienia zasad szczepienia przeciwko grypie sezonowej, która jest szczególnie groźna dla osób po 65-tym roku życia oraz osób z grup ryzyka wymienionych powyżej. Dotychczasowe doświadczenia wskazują, że urodzeni przed 1957 rokiem łagodniej chorują na grypę pandemiczną. Dostęp do szczepionki pandemicznej w Polsce w najbliższym sezonie będzie ograniczony. Zakupiono 4 mln dawek z zamiarem zaszczepienia pracowników służby zdrowia (ze względu na powtarzalne narażenie na kontakt z zakażonymi wirusem pacjentami), wybranych pracowników służb komunalnych oraz osób z grup ryzyka zakażenia H1N1 (kobiety ciężarne, dzieci z grup ryzyka, np. z astmą oskrzelową). Należy na bieżąco śledzić i stosować się do aktualnych wytycznych.
8. Kto powinien szczepić się przeciwko grypie sezonowej, a kto pandemicznej?
 Rozwój pandemii nie zmienia zasad szczepienia przeciwko grypie sezonowej, która jest szczególnie groźna dla osób po 65-tym roku życia oraz osób z grup ryzyka wymienionych powyżej. Dotychczasowe doświadczenia wskazują, że urodzeni przed 1957 rokiem łagodniej chorują na grypę pandemiczną. Dostęp do szczepionki pandemicznej w Polsce w najbliższym sezonie będzie ograniczony. Zakupiono 4 mln dawek z zamiarem zaszczepienia pracowników służby zdrowia (ze względu na powtarzalne narażenie na kontakt z zakażonymi wirusem pacjentami), wybranych pracowników służb komunalnych oraz osób z grup ryzyka zakażenia H1N1 (kobiety ciężarne, dzieci z grup ryzyka, np. z astmą oskrzelową). Należy na bieżąco śledzić i stosować się do aktualnych wytycznych.
Rozwój pandemii nie zmienia zasad szczepienia przeciwko grypie sezonowej, która jest szczególnie groźna dla osób po 65-tym roku życia oraz osób z grup ryzyka wymienionych powyżej. Dotychczasowe doświadczenia wskazują, że urodzeni przed 1957 rokiem łagodniej chorują na grypę pandemiczną. Dostęp do szczepionki pandemicznej w Polsce w najbliższym sezonie będzie ograniczony. Zakupiono 4 mln dawek z zamiarem zaszczepienia pracowników służby zdrowia (ze względu na powtarzalne narażenie na kontakt z zakażonymi wirusem pacjentami), wybranych pracowników służb komunalnych oraz osób z grup ryzyka zakażenia H1N1 (kobiety ciężarne, dzieci z grup ryzyka, np. z astmą oskrzelową). Należy na bieżąco śledzić i stosować się do aktualnych wytycznych.Grypa to groźna choroba zakaźna, na którą rocznie choruje nawet 1 mln Polaków. Jej leczenie jest w praktyce objawowe, a powikłania mogą być bardzo poważne. Bardzo istotna pozostaje zatem profilaktyka, w tym przede wszystkim propagowanie szczepień, które są najskuteczniejszą metodą zapobiegania grypie. Wysiłki na rzecz szczepień powinny się skupić na osobach z grupy zwiększonego ryzyka, których jest w Polsce przynajmniej kilka milionów. Szczepienia przeciwko grypie powinno się rozpocząć, gdy tylko dostępna będzie aktualna w danym sezonie szczepionka, oraz kontynuować przez cały sezon grypowy. Jak najprościej zwiększyć odsetek zaszczepionych pacjentów? Mówić im o szczepieniach.
Na podstawie:
Leszek Szenborn, Ernest Kuchar: Jak rozmawiać z pacjentem o szczepieniach przeciwko grypie sezonowej i pandemicznej? Przewodnik Lekarza Nr 5/2009, s. 6-14.
Jacek Mrukowicz: Cała prawda o grypie 2009/2010 i pandemii, http://www.rpo.gov.pl/pliki/12584500570.pdf.
Dodała: Marta
Przeczytaj również:
- Odporność dzieci fakty i mity
- Fakty i mity na temat szczepień
- Jak uodpornić dziecko?
- Pneumokoki – najważniejsze fakty
- Minister Zdrowia ostrzega: nie łykajcie tylu leków!